Expert medical al articolului
Noile publicații
HPV tip 18: structură, patogeneză, prognostic
Ultima examinare: 03.07.2025

Tot conținutul iLive este revizuit din punct de vedere medical sau verificat pentru a vă asigura cât mai multă precizie de fapt.
Avem linii directoare de aprovizionare stricte și legătura numai cu site-uri cu reputație media, instituții de cercetare academică și, ori de câte ori este posibil, studii medicale revizuite de experți. Rețineți că numerele din paranteze ([1], [2], etc.) sunt link-uri clickabile la aceste studii.
Dacă considerați că oricare dintre conținuturile noastre este inexactă, depășită sau îndoielnică, selectați-o și apăsați pe Ctrl + Enter.
Apariția negilor și a papiloamelor pe corp este asociată cu pătrunderea virusului papilomatos în organism. Cu toate acestea, nu toată lumea știe că neoplasmele relativ inofensive de pe piele nu sunt singura manifestare a acestui virus departe de a fi sigur. La urma urmei, ceea ce este reunit sub denumirea de papilomavirus uman (HPV) este o mare varietate de tipuri de infecții care cauzează diverse boli, inclusiv cancer, cu simptomele lor caracteristice. Tipurile HPV 18 și 16 sunt considerate deosebit de periculoase. Și nu putem decât să le dorim cititorilor noștri să nu le cunoască niciodată îndeaproape.
Structură HPV de tip 18
Când oamenii de știință, după o lungă căutare a adevărului, au reușit în sfârșit să identifice o astfel de formă de viață precum virusurile, nu au fost surprinși că aceste microparticule au rămas neobservate atât de mult timp. Dimensiunile lor mici (până la 500 nm) le-au permis să treacă prin diverse filtre. Și chiar și însămânțarea într-un mediu favorabil nu a dat rezultate, deoarece s-a descoperit că virusurile nu se pot reproduce în afara unei celule vii.
Virușii sunt o formă non-celulară de materie vie. Deși este foarte dificil de evaluat cât de multă viață este această materie. Având dimensiuni microscopice și capacitatea de a penetra o celulă vie, virusurile sunt active doar în interiorul corpului uman sau al altor organisme vii, inclusiv bacteriile (bacteriile au proprii virusuri care provoacă boli și moartea microorganismelor, acestea fiind numite bacteriofagi și fiind utilizate în scopuri medicinale). În mediul înconjurător, virusurile sunt inactive și nu prezintă semne de viață.
Virusul papiloma afectează în principal mamiferele, care sunt mai potrivite decât alte creaturi vii pentru introducerea și dezvoltarea particulelor virale numite virioni. Pielea și în special membrana mucoasă delicată a unei persoane s-au dovedit a fi ușor permeabile pentru virionii HPV, motiv pentru care există un procent ridicat de purtători de virus în rândul oamenilor. Mai mult, acestea sunt persoane de diferite vârste, deoarece chiar și un nou-născut se poate infecta cu virusul papiloma în timpul mișcării prin tractul genital al mamei, dacă există condiloame ascuțite pe membrana mucoasă a uterului sau vaginului acesteia.
HPV 18 este unul dintre cele 18 tipuri de papilomavirus cu risc ridicat de a dezvolta cancer. Virionii săi au formă rotundă și dimensiuni foarte mici (nu depășesc 30 de nanometri). Prin dimensiunea lor, sunt aproape de moleculele mari de proteine.
De obicei, celulele vii, inclusiv cele bacteriene, au în structura lor 2 tipuri de acizi nucleici (ADN și ARN), care poartă informații genetice despre proprietățile ereditare. Virusurile conțin un singur tip de NC. Papilomavirusul aparține clasei de virusuri care conțin ADN.
Genomul HPV este reprezentat ca o moleculă de ADN inelară, formată din 2 lanțuri, înconjurată de o membrană proteică (capsidă). Aceasta este cea mai simplă particulă, care nu are propriul schimb de energie și nu este capabilă de sinteză proteică. Singurul lucru pe care îl poate face este să pătrundă în corpul unei ființe vii, ajungând accidental pe piele și atașându-se de celula gazdă, hrănindu-se cu energia acesteia și distrugând-o treptat.
Genomul papilomavirusului uman codifică două tipuri de proteine:
- timpuriu (se caracterizează prin funcții de reglare și reproducere; în HPV 18, aceleași proteine au un efect cancerigen și provoacă degenerarea malignă a celulelor gazdă),
- târziu (acestea sunt proteinele care formează membrana virionului).
Corpul uman este o structură complexă care oferă protecție împotriva diferitelor procese patologice. Astfel, creșterea și reproducerea celulelor sunt controlate de anumite gene. Proteinele timpurii E6 și E7 ale virionului HPV 18 distrug genele care împiedică dezvoltarea procesului tumoral într-un organism viu.
Virionii nu pătrund în profunzime. Aceștia parazitează straturile interioare ale pielii și mucoaselor, afectând keratinocitele tinere și mature ale epidermei. Până când particula virală nu pătrunde în celulă, aceasta nu este capabilă să se reproducă, comportamentul său fiind identic cu cel observat în timp ce virionul se află în afara organismului viu. Dar, pătrunzând într-o celulă vie, care devine o sursă de nutriție și energie pentru virion, își leagă învelișul proteic și se integrează în genomul celular, schimbându-i proprietățile. Adică, informația codificată în NC-ul virionului devine informația genetică proprie a celulei. Iar această informație în tipurile de HPV extrem de oncogene are o natură distructivă, stimulând diviziunea celulară constantă, pe care sistemul imunitar nu o mai poate controla.
Într-o celulă infectată cu un virus, ADN nou și capside noi sunt sintetizate și combinate în virioni noi, complet formați, cu aceleași proprietăți. Noii virioni capturează alte celule, schimbându-le informațiile genetice, la fel ca strămoșii lor.
Ciclul de viață HPV de tip 18
Ciclul de viață al papilomavirusului este legat de etapele de dezvoltare ale principalelor celule ale epidermei - keratinocitele. Virionul pătrunde cel mai ușor într-o celulă tânără în timpul diviziunii sale active. Astfel de celule sunt situate în apropierea membranei bazale, situată sub epidermă (sub straturile superioare ale acesteia). Dar, pe măsură ce se maturizează, keratinocitele tinere infectate cu virusul se ridică mai sus, unde se formează noi virioni.
Perioada de incubație a HPV 18, care provoacă negi anogenitali, poate dura de la 1 la 4 luni sau mai mult. Aceasta înseamnă că o persoană infectată cu virusul nu va bănui că este purtătoare a virusului timp de câteva săptămâni sau luni înainte de apariția primelor simptome ale bolii. Dar nici măcar apariția negilor nu va indica cancer. Va mai dura câțiva ani pentru ca o tumoare benignă cauzată de virus să se transforme într-una malignă.
Este foarte dificil de prezis cât de curând se va întâmpla acest lucru, deoarece totul depinde de sistemul imunitar uman și de capacitatea sa de a suprima creșterea celulară. La unii pacienți, malignitatea celulelor poate fi detectată încă de la 5 ani după infecție, în timp ce la alții va fi nevoie de 25-30 de ani, iar la alții, organismul va putea face față virusului și îl va elimina în acest timp, așa cum se întâmplă în cazul virusurilor cu oncogenicitate scăzută (de obicei, în decurs de un an, aproape toți acești virioni mor în mod natural).
Patogeneza
Astăzi, sunt cunoscute peste o sută de tipuri de infecții cu papilomavirus. Aproximativ 80 dintre ele cauzează diverse boli la om. Dar nu toate sunt la fel de periculoase, așa că în virologie există o împărțire a tipurilor de HPV în înalt oncogenice și scăzute oncogenice. Înainte de HPV tip 16, totul era mai mult sau mai puțin pașnic, deoarece de la tipurile 1 la 15, virusurile provocau doar negi pe corp. Este adevărat, tipurile 6, 11 și 13 sunt, de asemenea, responsabile pentru apariția negilor genitali pe membrana mucoasă a organelor genitale interne la femei, dar acestea nu prezintă un pericol deosebit.
Însă, începând cu HPV tip 16, încep să apară virusuri problematice cu un risc ridicat de a dezvolta patologii oncologice. Toate virusurile ulterioare reprezintă o amenințare oncologică. Pe lângă tipul 16, 18, 31, 33, 39, 45 și altele sunt considerate extrem de oncogene (18 tipuri în total).
După cum putem vedea, această listă include și virusul papiloma uman de tip 18 care ne interesează. Mai mult, HPV 18, cu risc oncogenic ridicat, împreună cu HPV 16, apare cel mai des în fișele ginecologice ca agent cauzator al cancerului de col uterin.
HPV 18 și cancerul
Există aproximativ 40 de tipuri de infecții cu papilomavirus care afectează organele urogenitale, provocând apariția unor condiloame ascuțite și plate pe membrana mucoasă. Dar, în funcție de tipul de agent patogen, astfel de neoplasme pot fi un simplu defect cosmetic sau o tumoare canceroasă.
Condiloamele ascuțite sunt excrescențe convexe pe piele sub formă de papile, care pot fi aproape imposibil de distins ca și culoare de piele sau pot fi ceva mai deschise la culoare decât aceasta. Când sunt afectate de virus, pe membranele mucoase pot fi observate atât condiloame simple, cât și multiple, constând din mai multe excrescențe amplasate aproape. Astfel de neoplasme pot fi găsite în zona anală și perineu, precum și pe membrana mucoasă a organelor genitale interne la femei.
Aceste excrescențe sunt extrem de contagioase. Cu astfel de „papile”, riscul de transmitere a virusului se apropie de sută la sută. Cum se transmite HPV? Virusul papiloma uman este considerat una dintre cele mai frecvente infecții urogenitale. Infecția apare de obicei în timpul actului sexual, dar transmiterea prin contact este posibilă și la atingerea zonei afectate.
Prezența condiloamelor ascuțite nu înseamnă că o persoană poate face cancer. Acestea sunt neoplasme cu oncogenitate medie, care nu duc adesea la oncologie. Dar apariția condiloamelor plate, care sunt situate la același nivel cu suprafața înconjurătoare a membranei mucoase, reprezintă deja un risc real de boală mortală.
Condiloamele plate sunt un fenomen mai rar, care se găsește în principal la femei, în zona vaginului și a colului uterin. Medicii dau vina pentru apariția unor astfel de neoplasme pe tipurile de virus extrem de oncogene, inclusiv HPV 18.
Apariția condiloamelor pe organele genitale ale femeilor și bărbaților nu indică încă cancer. Și chiar o predispoziție la oncologie este relevată în laborator, atunci când se determină tipul de virus. De exemplu, detectarea HPV tip 6, 43 sau 11 nu va cauza medicului nicio îngrijorare specială cu privire la sănătatea pacientului, deși acesta va sugera îndepărtarea excrescențelor de pe membrana mucoasă pentru orice eventualitate. O altă problemă este dacă analiza arată prezența HPV tip 18.
Ce este atât de periculos la HPV 18? Am spus deja că acest tip de papilomavirus uman este clasificat ca fiind extrem de oncogen. Mai mult, este o infecție destul de frecventă, care se poate ascunde în organism pentru o lungă perioadă de timp, distrugând celulele sănătoase, modificându-le informațiile genetice și împingându-le la o reproducere necontrolată.
Conform diverselor date, între 70 și 90% dintre locuitorii planetei sunt purtători ai diferitelor tipuri de infecție cu papilomavirus. Printre femeile diagnosticate cu cancer uterin, 2/3 erau purtătoare de virusuri de tipurile 18 și 16, ceea ce indică faptul că aceste tipuri de HPV sunt cele mai periculoase.
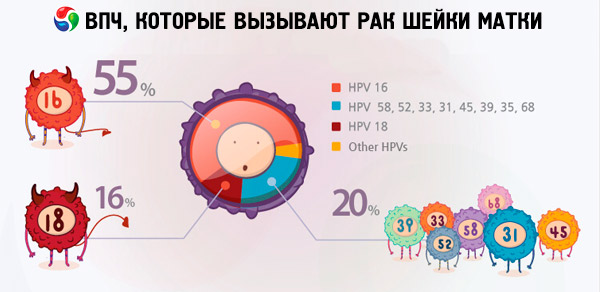
Tipurile de HPV 18 și 16 sunt cele care cauzează adesea dezvoltarea tumorilor canceroase pe fondul unor boli care nu provoacă astfel de complicații la persoanele fără virus. De exemplu, eroziunea sau displazia colului uterin se pot dezvolta în mod neașteptat în cancer de col uterin tocmai din cauza tipurilor de HPV 16 și 18. Femeile care nu au fost diagnosticate cu tipuri de papilomavirus extrem de oncogene pot trăi cu aceste patologii timp de mulți ani fără niciun risc special pentru viață.
Dar ce fel de paraziți sunt aceștia care nu numai că trăiesc în detrimentul oamenilor, ci îi și ucid treptat? Să încercăm să privim virusul papiloma din punct de vedere biologic.
 [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ], [ 21 ], [ 22 ], [ 23 ]
[ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ], [ 21 ], [ 22 ], [ 23 ]
Complicații și consecințe
Virusul papiloma uman este una dintre cele mai frecvente infecții urogenitale. Dar până când boala nu prezintă simptome externe, este imposibil să fie detectată fără studii speciale. Este imposibil să spunem că acest lucru este rău, deoarece până când nu există manifestări, este prea devreme pentru a trage concluzii despre posibilele consecințe. Există posibilitatea ca boala să nu se manifeste deloc, ceea ce înseamnă că tratamentul acesteia va fi inutil, deoarece chiar și papiloamele care apar pe corp și pe membranele mucoase pot dispărea fără urmă după un timp.
Citește și:
Diagnostice
Când simptomele au deja apărut și pacientul consultă un medic despre acestea sau în legătură cu o altă problemă, un ginecolog sau urolog va acorda cu siguranță atenție apariției excrescenței în locuri neobișnuite precum organele genitale și anusul în timpul unui examen fizic. Dacă astfel de neoplasme apar în gură (laringe și corzi vocale), apariția lor poate interesa și un terapeut sau un specialist ORL.
La examinarea femeilor, suspiciunea de prezența virusului papiloma poate scădea atunci când se detectează eroziunea cervicală (mai ales dacă nu a fost tratată de mult timp), procese hiperplazice la intrarea în canalul cervical, formațiuni chistice care cresc activ în dimensiuni. La bărbați, un urolog sau androlog va acorda atenție apariției petelor și plăcilor în zona capului și corpului penisului pacientului.
Un examen fizic al zonei afectate permite suspectarea (cu suficientă precizie) a unei infecții cu papilomavirus. Dar, în același timp, medicul nu poate determina vizual ce tulpină a virusului a cauzat apariția unor simptome externe specifice. De obicei, cu HPV tip 18 sau 16, pe membrana mucoasă apar condiloame plate, dar în majoritatea cazurilor, la un pacient se detectează mai multe tulpini ale virusului simultan, ceea ce înseamnă că pe membrana mucoasă pot apărea și condiloame ascuțite (unice sau multiple) și veruci anogenitale.
În astfel de condiții, este foarte dificil să se determine ce tipuri de virus are un anumit pacient. Dar acest lucru trebuie făcut, deoarece pe lângă tulpinile sigure cu oncogenitate scăzută, pot fi detectate și tipuri cu oncogenitate medie sau ridicată, care pot transforma un neoplasm inofensiv într-o tumoră canceroasă.
Diagnosticul HPV nu se limitează doar la examinarea externă. Pentru a detecta virusul în organism și a determina tipul acestuia, se practică următoarele:
- Studiul țesuturilor membranei mucoase a organelor genitale interne folosind un microscop special (colposcopie). Această metodă permite examinarea atentă a leziunilor și identificarea nu numai a condiloamelor ascuțite (acestea sunt de obicei vizibile cu ochiul liber), ci și a celor plate. Folosind colposcopia, medicii pot studia cu atenție țesuturile cu procese displazice și reacția lor la reactivi speciali (testul Schiller): soluție Lugol sau oțet (soluție apoasă 3%). Dacă există celule maligne, zona afectată capătă o nuanță albicioasă.
- Microscopia cu frotiu (examen citologic al biomaterialului prelevat de la suprafața mucoasei vaginale, a canalului cervical sau a uretrei). Citologia în cazul infecției cu papilomavirus nu joacă un rol decisiv în diagnosticarea bolii. Cu toate acestea, permite identificarea celulelor modificate (koilocite și diskeratocite) și evaluarea gradului de dezvoltare a procesului malign pe baza numărului lor.
- Examinarea histologică este, de asemenea, microscopie tisulară, dar biomaterialul nu mai este mucus, ci o mică porțiune din epiderma afectată și țesuturile mai profunde, prelevată în timpul unui examen ginecologic sau urologic (biopsie). O astfel de analiză se efectuează dacă citologia arată un rezultat discutabil sau pozitiv. Aceasta este cea mai precisă metodă de detectare a bolilor oncologice.
- Test de sânge pentru anticorpi. Acest test este indicativ chiar și atunci când nu există încă manifestări externe ale unei infecții virale, dar virusul a pătruns deja în corpul uman și poate circula hematogen (prin sânge). Testul permite identificarea papilomavirusului uman, dar nu poate determina gradul de infecție (indicatori cantitativi ai virionilor) și tipul de virus direct cu o precizie de 100%.
- Testul PAP. Acest test este relevant nu numai pentru femeile cu suspiciune de cancer de col uterin, ci și pentru detectarea HPV 18 la bărbați. La fel ca focarele de displazie, neoplasmele de pe penis sunt lubrifiate cu o soluție de acid acetic 3%. Un test pozitiv pentru HPV 18 va arăta rețeaua vasculară corectă în zona de aplicare a reactivului.
- Testul HPV Digene sau metoda de captare hibridă. O tehnică inovatoare care permite diferențierea tulpinilor de papiloma virus cu oncogenicitate ridicată de cele cu oncogenicitate scăzută. Se efectuează două teste. Unul (395) identifică tipurile de HPV cu oncogenicitate scăzută, iar celălalt (394) identifică tipurile de HPV cu oncogenicitate ridicată, inclusiv HPV 18 și 16.
De obicei, acest studiu se efectuează în combinație cu o analiză citologică a frotiului.
- Analiza PCR (reacția în lanț a polimerazei, testul PCR) nu este o metodă nouă, dovedită de nenumărate ori, de detectare a tipurilor extrem de oncogene de papilomavirus uman: HPV 18, 16, 31, 33, 56 etc., permițând detectarea bolilor periculoase încă din stadii incipiente. Ca biomaterial se utilizează un frotiu din membrana mucoasă, mai rar sânge sau urină.
Astăzi, testarea PCR este cea mai populară și precisă analiză care permite izolarea ADN-ului virusului. Aceasta determină nu numai tipul și natura virusului, ci și cantitatea acestuia.
Structura testului PCR face distincția între:
- PCR HPV 16 și 18 calitativ (determinarea tulpinilor de virus cu oncogenitate ridicată)
- PCR HPV cu genotipare (determinarea genotipului virusului, necesară pentru un tratament eficient, ținând cont de rezistența tulpinii identificate la medicamente),
- PCR cantitativ HPV 18 (determinarea gradului de infecție sau a numărului de virioni) și alte câteva opțiuni de cercetare, inclusiv cele combinate.
Un tip calitativ de cercetare permite determinarea doar a prezenței unei anumite tulpini de virus în organism. Decodificarea rezultatelor pentru HPV 18 sau un alt tip de virus va conține unul dintre cuvintele: „pozitiv” sau „negativ”. De exemplu, HPV 16 18 pozitiv (+), dacă în biomaterial au fost detectate fragmente de ADN ale virusului, sau HPV 16 18 negativ (-), dacă nu a fost detectat niciunul.
Pentru a afla cât de gravă este situația în identificarea tulpinilor de virus extrem de oncogene, este necesar să se efectueze o analiză cantitativă suplimentară. Aici, totul va depinde de imunitatea persoanei (atât generală, cât și locală). Cu cât sistemul imunitar este mai slab, cu atât va fi detectat un număr mai mare de virioni din biomaterial.
Analizorul în timpul testării PCR permite detectarea a mai mult de 0,3 copii de ADN HPV per ml, ceea ce este considerat norma pentru HPV 18, deoarece un număr mai mic de copii nu mai are semnificație clinică și nu este capabil să provoace patologii grave.
Detectarea unei cantități minime de ADN al virusului papiloma indică în sine o imunitate bună. Dar este posibil și ca infecția să fi apărut destul de recent (în acest caz, rezultatul PCR va fi declarat îndoielnic), așa că după un timp, la recomandarea unui medic, merită să se facă un test repetat.
În ceea ce privește cancerul de col uterin, cele mai frecvente tipuri de infecție cu papilomavirus care apar în rezultatele cercetărilor sunt 16 și 18. Care este diferența dintre HPV 16 și HPV 18, deoarece ambele tipuri de virus sunt considerate extrem de oncogene și sunt responsabile pentru dezvoltarea cancerului de col uterin? Trebuie spus că gradul de oncogenitate al acestor tulpini ale virusului nu este același. Conform unor surse de pe internet, HPV 16 este considerat cel mai periculos, reprezentând 50% din cazurile de detectare a cancerului, în timp ce HPV 18 este vinovatul acestei boli periculoase în doar 10% din cazuri.
Cu toate acestea, oamenii de știință străini, după ce au efectuat o serie de studii, au ajuns la concluzia că vinovatul dezvoltării adenocarcinoamelor invazive (și tocmai acest tip de cancer de col uterin este cel pe care medicii îl detectează la majoritatea pacienților) este în majoritatea cazurilor HPV-18, iar în cazurile în care sunt detectate ambele tulpini ale virusului, tipul 18 contribuie la progresia rapidă a bolii. În cazul tipurilor neinvazive de cancer glandular, care afectează nu numai sistemul reproducător, ci și alte organe, rolul principal revine HPV-16.
Apariția proceselor displazice timpurii în uter în timpul studiilor a fost observată în unele cazuri chiar înainte de introducerea genomului HPV 16 în celulă, iar acest lucru indică faptul că integrarea acestui tip de virus în celulele unui organism viu nu este o condiție necesară pentru dezvoltarea bolii. Procesul patologic începe chiar înainte de apariția primelor sale semne.
Însă dezvoltarea displaziei cervicale severe de gradul 3, care evoluează adesea spre adenocarcinom invaziv, a implicat în majoritatea cazurilor integrarea în celulă a HPV 18 și a altor tipuri de infecție cu papilomavirus, provocând procese patologice în uter (HPV 31, 33, 52b, 58 cu grad ridicat de oncogenic și HPV 6 și 11 cu grad scăzut de oncogenic). Acest lucru este necesar pentru a transfera informațiile sale genetice către aceasta, informații care ulterior îi vor schimba proprietățile și o vor transforma într-o tumoră canceroasă.
Însă chiar și introducerea unui virus extrem de oncogen într-o celulă nu provoacă întotdeauna cancer. Doar 1 din 100 de femei cu displazie este ulterior diagnosticată cu cancer de col uterin. Totul depinde de durata prezenței virusului în organism și de capacitatea sa de a exprima genele cancerigene E6 și E7 (introducerea lor în genomul celulei gazdă și transferul de informații care cauzează mutații), activarea mecanismelor de transformare a hormonului sexual feminin estradiol în 16α OH steronă, prezența sau absența unor leziuni mutaționale multiple ale cromozomilor unei celule vii. Astfel, bolile oncologice pe fondul infecției cu papilomavirus se dezvoltă doar cu interacțiunea simultană a mai multor factori care creează un teren fertil pentru inițierea procesului de degenerare malignă a celulelor.
Profilaxie HPV de tip 18
Infecția cu virusul palilloma este o problemă apropiată multor oameni. Iar acest lucru este susținut de resurse relevante de pe internet, unde cei care au fost diagnosticați cu tipuri extrem de oncogene ale virusului își împărtășesc necazurile și cer sfaturi despre ce să facă în continuare, cum să combată acest mic parazit care poate provoca o boală teribilă.
Nu sunt mai puțin îngrijorați cei care au purtători ai virusului în familie sau printre prietenii apropiați. Postările lor transmit îngrijorare pentru viața celor dragi, dar în același timp sunt preocupați de sănătatea lor, realizând că virusul este destul de contagios. Și, deși principala cale de transmitere a virusului este considerată a fi sexuală (în special în prezența manifestărilor externe), ceea ce înseamnă că pericolul este în principal pentru partenerii sexuali, oamenii înțeleg că virionii HPV pot fi găsiți și în sânge sau în alte fluide și secreții fiziologice ale pacientului. Acest lucru îi sperie pe mulți, forțându-i să limiteze comunicarea cu purtătorul de virus.
De fapt, riscul transmiterii infecției prin contact este minim. Nu există dovezi precise că ruta contact-gospodărie este relevantă în acest caz, așa că medicii nu o iau deloc în considerare. În timpul sărutului, virusul poate fi transmis doar dacă unul dintre parteneri are neoplasme de papilomavirus în gât, dar chiar și acolo ajunge de obicei ca urmare a sexului oral. Adică, totul se reduce din nou la contactul sexual: oral, vaginal și rectal, care poate instala virusul în rect.
Și din nou, prezența virusului în organism nu este un indicator al faptului că o persoană va deveni ulterior clientă a unei clinici de oncologie. Merită să ne amintim faptul că, printre femeile cu HPV 16 sau 18, doar 1% fac cancer de col uterin, așa că nu ar trebui să fii prea supărată că ai contractat virusul și să-ți pui capăt vieții în avans. Depresia și grijile inutile nu pot decât să agraveze situația.
Este mult mai logic să vizitați în mod regulat un ginecolog sau un dermatovenerolog, să urmați cursul tratamentului prescris de aceștia și, în viitor, să fiți mai selectivi în alegerea unui partener sexual.
Ce măsuri preventive pot fi recomandate celor care nu au fost diagnosticați cu infecție cu papilomavirus, astfel încât aceasta să nu fie detectată în viitor:
- O dată pe an, sau mai bine, la fiecare șase luni, trebuie să fii supus unui control ginecolog (femei) sau urolog/androlog (bărbați), chiar dacă nu există simptome ale bolii. Un astfel de control este deosebit de important pentru cei care au avut cazuri de cancer în familie, ceea ce indică o predispoziție la acestea.
- Vă recomandăm să fiți mai atenți atunci când alegeți un partener sexual. Fie că este vorba de unul singur, dar un partener de încredere, care nu va fi detașat, decât de mulți parteneri dubioși. Este necesar să ne amintim că o persoană poate nici măcar să nu-și suspecteze boala, ci să fie deja o sursă de pericol, fiind purtătoare de virus. De exemplu, femeile nu își pot imagina starea mucoasei organelor genitale interne, ceea ce înseamnă că până și apariția condiloamelor interne poate rămâne neobservată mult timp. Iar un bărbat, chiar și în absența manifestărilor externe, ar trebui să înțeleagă că, pentru o parteneră cu imunitate slăbită, el reprezintă totuși un factor de risc pentru infecție, deoarece chiar și un singur virion este capabil să reproducă ulterior un număr imens de clone.
- Dacă unul dintre partenerii sexuali are HPV 18 sau 16, dar în timpul exacerbării infecției, acesta ar trebui să limiteze contactele sexuale până când semnele bolii dispar. În viitor, se recomandă utilizarea unui mijloc de protecție atât de fiabil împotriva diferitelor infecții, precum prezervativul. Rămâne întrebarea dacă prezervativul poate întârzia complet răspândirea infecției, dar riscul de infecție este mult mai mic, ceea ce este, de asemenea, important.
- Igiena intimă înainte și după actul sexual este, de asemenea, considerată o măsură preventivă împotriva infecțiilor. Și acest lucru se aplică nu numai virușilor, ci și infecțiilor nu mai puțin periculoase care cauzează boli cu transmitere sexuală.
- O imunitate puternică este principala condiție pentru sănătatea organismului, deoarece sistemul nostru imunitar, dacă funcționează corect, ne poate proteja de diverse nenorociri. Și chiar dacă tipurile de papilomavirus extrem de oncogene reușesc să pătrundă adânc în țesuturile organismului, sistemul imunitar nu le va permite să se înmulțească și să provoace procese patologice. Orice infecție poate fi activă în organism doar pe fondul unei imunități reduse. Aceasta înseamnă că trebuie să avem grijă în primul rând de sănătatea sistemului imunitar.
O nutriție adecvată, un stil de viață sănătos și activ, renunțarea la obiceiurile proaste, procedurile de întărire, tratarea la timp a oricăror boli pentru a preveni cronicizarea acestora, care afectează grav sistemul imunitar - aceasta este cheia unei imunități puternice și a prevenirii bolilor virale de orice etiologie.
- Întrucât stresul este considerat un factor puternic care slăbește apărarea organismului, trebuie să învățăm să reacționăm corect la situațiile stresante. Dacă o persoană nu poate face față singură sentimentelor și emoțiilor sale, nu este niciodată rușinos să apeleze la ajutorul unui specialist - un psiholog, care practică de mult timp în țări străine, dar încă nu a devenit la modă în patria noastră.
- Vaccinarea este una dintre cele mai fiabile metode de prevenire a multor infecții. În zilele noastre, au fost inventate numeroase vaccinuri pentru diverse boli, iar infecția cu papilomavirus nu face excepție. Și dacă anterior vaccinul acționa în principal împotriva tipurilor de HPV 6 și 11, astăzi există deja mai multe vaccinuri care pot preveni infecția cu tipurile de HPV 16 și 18, extrem de oncogene.
Să vorbim mai detaliat despre vaccinare, care ar trebui înțeleasă nu ca o măsură terapeutică, ci ca o măsură preventivă împotriva infecției virale. În țările străine, această practică a fost deja implementată pe scară largă. De exemplu, în Finlanda, vaccinarea împotriva HPV este considerată obligatorie pentru toate fetele care împlinesc 10 ani.
În țara noastră, vaccinarea este voluntară. Medicii pot oferi doar o astfel de măsură preventivă, iar persoana însăși decide dacă își poate permite să cumpere vaccinul, al cărui cost este de la 750 de grivne în sus.
Astăzi, medicii oferă compatrioților noștri în principal 2 tipuri de vaccinuri care pot preveni infecția cu principalele tipuri de papilomavirus, care provoacă apariția neoplasmelor pe membrana mucoasă a organelor genitale (6, 11, 16 și 18). Acestea sunt vaccinurile „Gardasil” și analogul său mai ieftin „Cervarix”.
Cura preventivă constă în 3 injecții. Intervalul dintre prima și a doua vaccinare este de 1 lună. A treia injecție se administrează la șase luni după prima. Procedura durează aproximativ o oră, timp în care medicii administrează injecția și observă reacția pacientului. Vaccinarea copiilor sub 18 ani se efectuează numai în prezența părinților. După cursul complet de vaccinare, pacientul rămâne protejat timp de 3-6 ani, indiferent de vârstă.
Producătorii de vaccinuri recomandă începerea vaccinării la vârsta de 9-10 ani, așa cum se menționează în instrucțiunile pentru medicamente. Însă medicii consideră că o astfel de măsură va fi relevantă pentru toate fetele, tinerele și femeile cu vârste cuprinse între 9 și 26 de ani, precum și pentru băieții cu vârste cuprinse între 9 și 15-17 ani. Dacă doresc, bărbații cărora le pasă de sănătatea lor pot solicita, de asemenea, vaccinarea de la o vârstă fragedă (vaccinul Gardasil). Eficacitatea ambelor vaccinuri este de aproximativ 99%.
Trebuie spus că, dacă infecția este deja prezentă în organism, vaccinarea nu va fi de niciun folos, deoarece nu afectează evoluția bolii. Tratamentul unei infecții virale trebuie efectuat cu alte medicamente destinate acestui scop. Iar vaccinarea este o măsură preventivă eficientă.
Însă această măsură are și dezavantajele ei. Adolescenții vaccinați încep să se simtă invulnerabili, neglijează măsurile contraceptive de bază (vorbim despre prezervative), nu se gândesc prea mult la sănătatea partenerului lor sexual, „colecționează” parteneri sexuali etc., crezând că nu sunt în pericol. În timp, un astfel de comportament poate deveni un obicei, dar vaccinul are o durată de acțiune limitată, iar medicii oferă de obicei o garanție de 99% timp de 3 ani. În plus, un astfel de comportament sexual nediscriminatoriu poate duce la infectarea cu papilomavirus.
Prognoză
Prognosticul bolilor cauzate de infecția cu papilomavirus depinde de mulți factori, principalii fiind predispoziția ereditară și fondul hormonal. Acest lucru este relevant în special pentru femeile care au sinteza hormonului feminin estrogen și metabolismul acestuia afectate. Cu cât infecția este detectată mai devreme, cu atât este mai ușor să se prevină consecințele neplăcute și periculoase ale reproducerii acesteia.
Dar chiar dacă pacientul a dezvoltat deja simptome externe ale bolii, acesta nu este un motiv de panică. În primul rând, în absența infecției cu HIV, boala se retrage chiar și după administrarea de imunomodulatoare, mai ales dacă condiloamele și verucile anogenitale formate sunt tratate în prealabil. Cel mai rău prognostic este pentru persoanele cu imunodeficiență, deoarece organismul lor pur și simplu nu este capabil să combată infecția, astfel încât orice boală infecțioasă la acești pacienți are complicații.
În al doilea rând, apariția condiloamelor sau dezvoltarea proceselor displazice în uter nu indică oncologie. De obicei, trec cel puțin 5 ani până când un neoplasm benign se transformă într-unul malign. În acest timp, puteți urma cu succes mai multe tratamente, ceea ce poate preveni astfel de consecințe periculoase.
Cu totul altceva este dacă o femeie nu se prezintă la medic timp de 5-10 ani după ce a contractat infecția cu papilomavirus, iar boala progresează. Există însă un aspect important aici: pericolul cancerului de col uterin este adesea supraestimat. Dacă boala este detectată în prima etapă, rata de supraviețuire în acest caz este de 90-92%, ceea ce este semnificativ mai mare decât în cazul multor alte tipuri de cancer. Cu toate acestea, în a treia etapă, probabilitatea unui tratament de succes este deja redusă de trei ori.
Trebuie spus că femeile (ca să nu mai vorbim de bărbați) au timp să prevină posibilele complicații ale HPV 18. Procesul nu se dezvoltă rapid, ceea ce înseamnă că există întotdeauna o șansă de a-l opri înainte de apariția consecințelor triste. Și, deși este foarte problematic să elimini virusul din organism, există întotdeauna o modalitate de a minimiza impactul său negativ.
Un pic de istorie
Până la sfârșitul secolului al XIX-lea, omenirea era într-o situație de dezorientare. Oamenii erau bolnavi și mureau, dar medicii nu puteau înțelege ce cauza tot mai multe boli noi, care nu puteau fi tratate cu medicamentele existente la acea vreme. Unii oameni mureau de gripă, în timp ce pe corpurile altora apăreau excrescențe ciudate și ascuțite. Și medicii nu puteau răspunde la întrebarea ce cauza aceste patologii, deoarece studiile de laborator din acea vreme nu puteau identifica agentul patogen.
Și un agent patogen atât de evaziv s-a dovedit a fi virusuri. Acest cuvânt a fost folosit pentru a descrie particule microscopice, a căror dimensiune s-a dovedit a fi de o sută de ori mai mică decât dimensiunea unei celule bacteriene. Acestea au fost descoperite de omul de știință rus Dmitri Iosifovici Ivanovski în 1892, deși numele noii forme de viață a fost dat ceva mai târziu.
De atunci, au început să apară în mod activ evoluții în știință, ceea ce în secolul XX se numea deja virologie. În acest secol au fost descoperite numeroase virusuri, care s-au dovedit a fi agenții cauzatori ai febrei galbene, variolei, poliomielitei, infecțiilor virale respiratorii acute și gripei, infecției cu HIV, cancerului etc.
Trebuie spus că omenirea a aflat despre infecția cu papilomavirus încă din secolul al XIX-lea. Mențiuni despre condiloame și negi pot fi găsite în lucrările medicilor greci antici (secolul I î.Hr.). De asemenea, se menționa acolo că boala se transmite pe cale sexuală. Dar agentul cauzal al condiloamelor în sine nu a putut fi găsit decât după încă două decenii.
Abia la mijlocul secolului al XX-lea s-a aflat că cauza excrescenței asemănătoare negilor de pe piele și mucoase era un virus, când aceste particule microscopice au fost izolate din negi și, mai târziu, din papiloame care se formau pe membrana mucoasă a organelor genitale. Dar virusul papiloma a fost izolat pentru prima dată în 1933 datorită virologului american Richard Shope.
Dezvoltarea ulterioară a virologiei ca știință a arătat că nu există unul, ci mai multe tipuri de HPV. Acestea se numesc HPV 6, HPV 18, HPV 35, HPV 69 etc. Unele tipuri, după ce pătrund în corpul uman, prind rădăcini, dar nu se manifestă în niciun fel. Aproape toți le avem, dar nu bănuim că suntem purtători ai virusului. Alte tipuri pot fi numite nu doar paraziți, ci dușmani ai omului, deoarece sunt capabile să provoace cele mai periculoase boli.

