Expert medical al articolului
Noile publicații
Simptome și boli cauzate de papilomavirusul uman
Ultima examinare: 04.07.2025

Tot conținutul iLive este revizuit din punct de vedere medical sau verificat pentru a vă asigura cât mai multă precizie de fapt.
Avem linii directoare de aprovizionare stricte și legătura numai cu site-uri cu reputație media, instituții de cercetare academică și, ori de câte ori este posibil, studii medicale revizuite de experți. Rețineți că numerele din paranteze ([1], [2], etc.) sunt link-uri clickabile la aceste studii.
Dacă considerați că oricare dintre conținuturile noastre este inexactă, depășită sau îndoielnică, selectați-o și apăsați pe Ctrl + Enter.
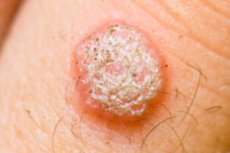
Simptomele HPV depind de factorii provocatori, adică papilomatoza nu are o singură imagine clinică. La copii și la persoanele cu un sistem imunitar slăbit, apariția semnelor bolii este mult mai mare decât la altele.
Dar există o serie de simptome pe care aproape toate persoanele infectate le experimentează:
- Formarea de negi și excrescențe papilomatoase pe piele și mucoase.
- Roșeață a țesuturilor, arsură, iritație și mâncărime.
- Disconfort în timpul urinării și actului sexual cu leziuni genitale.
Cel mai adesea, neoplasmele au următoarea localizare:
- Pielea palmelor și a picioarelor.
- Organele genitale și zona perianală.
- Cavitatea bucală.
- Gâtul și umerii.
În cazuri deosebit de severe, infecția se dezvoltă la nivelul colului uterin, vezicii urinare și vaginului. Formele subclinice apar cu apariția unor papiloame predispuse la creștere endofitică. Mulți pacienți nu acordă atenția cuvenită stadiilor incipiente ale bolii, ceea ce duce la malignizarea neoplasmelor.
Psihosomatică
Factorii psihologici, în combinație cu un sistem imunitar slăbit, sunt psihosomatici ai HPV. Conform statisticilor medicale, 80% din populație este infectată cu virusul HPV. În același timp, s-a observat că perioada de incubație a infecției variază în funcție de pacient. La unii, neoplasmele apar la o lună după infectare, în timp ce alții pot trăi cu infecția toată viața.
- Uneori, negii recidivează după îndepărtarea lor chirurgicală. În acest caz, procesul de recidivă a lor este psihosomatic. Aceasta indică faptul că infecția este strâns legată de probleme psihologice, adică de tulburări organice ale organismului.
- Un alt exemplu de psihosomatică este localizarea papilomatozei. Oamenii de știință explică acest lucru prin faptul că organismul avertizează despre apariția problemelor, provocând deformarea pielii și a membranelor mucoase.
- Psihologii, la rândul lor, susțin că HPV este mai frecvent la persoanele care au experimentat recent stres sever sau resentimente. Cei care au o predispoziție ereditară la boli psihologice sunt, de asemenea, susceptibili la infecții.
Problema tratării psihosomaticii papilomatozei necesită o abordare cuprinzătoare. Terapia constă în comunicarea cu un psihoterapeut și un curs de terapie medicamentoasă. Pacienților li se prescriu antidepresive și sedative, care ajută la minimizarea anxietății și depresiei. În cazuri deosebit de severe, se utilizează tranchilizante, deoarece acestea elimină temerile, nu provoacă somnolență și restabilesc funcționarea sistemului nervos autonom.
Prognosticul pentru recuperare depinde de capacitatea pacientului de a rezista stresului și altor factori psihologici negativi.
Virusul papiloma uman la femei
Apariția diferitelor excrescențe cutanate, cum ar fi papiloamele și negii, pe corpul femeilor indică o infecție cu virusul papiloma. Infecția are loc în diferite moduri, principala cale de invazie virală fiind contactul sexual cu o persoană bolnavă. Transmiterea de la mamă la copil sau prin contact în gospodărie este, de asemenea, posibilă.
Când o infecție pătrunde într-un organism sănătos, aceasta poate rămâne latentă pentru o perioadă lungă de timp. Atunci când este expusă la anumiți factori, se activează și atacă sistemul imunitar. La femei, sunt identificați următorii factori de risc HPV:
- Activitatea sexuală precoce.
- Schimbarea frecventă a partenerilor sexuali.
- Avorturi frecvente.
- Obiceiuri proaste.
- Sistem imunitar redus.
- Sex neprotejat.
- Tulburări metabolice.
- Gastrită și alte boli gastrointestinale cu dezechilibru al microflorei.
- Probleme ginecologice.
- Vizite frecvente la piscine, saune, băi și alte locuri publice cu umiditate ridicată.
Simptomele infecției, localizarea și forma defectelor cutanate depind de genotipul papilomatozei. Cel mai adesea, femeile prezintă următoarele manifestări ale bolii:
- Condiloame ascuțite (negi genitali) – apar pe organele genitale, însoțite de mâncărime, arsură, iritații ale țesuturilor și mucoaselor afectate.
- Displazia cervicală este o afecțiune precanceroasă cauzată de HPV cu risc ridicat.
- Condiloamele plate ale colului uterin sunt cea mai periculoasă manifestare a virusului, ducând la modificări patologice ale celulelor epiteliale ale organului.
- Cancerul de col uterin este o transformare malignă a unei infecții, cel mai adesea de genotipurile 16 și 18.
- Negii plantari sunt excrescențe dureroase pe picioare care apar din cauza creșterii crescute a epidermei.
Principalele simptome ale afectării organelor genitale sunt:
- Mâncărime și arsură.
- Descărcări atipice.
- Urinare dureroasă.
- Disconfort în timpul actului sexual.
- Condilomatoză.
Adesea, infecția trece neobservată pe fondul leziunilor inflamatorii ale sistemului reproducător: vulvovaginită, eroziuni etc. De asemenea, foarte des, HPV apare împreună cu alte ITS: herpes, sifilis, chlamydia.
Pentru diagnosticarea infecției se utilizează un set de metode de laborator și instrumentale. Tratamentul constă în terapie locală, adică îndepărtarea țesuturilor alterate și un tratament cu medicamente antivirale. Se acordă o atenție deosebită întăririi sistemului imunitar cu vitamine și imunomodulatoare.
Virusul papiloma uman și infertilitatea
Conform statisticilor medicale, virusul papiloma uman este diagnosticat mai des la femei după vârsta de 30 de ani. În acest caz, pacienta poate nici măcar să nu suspecteze infecția, deoarece virusul nu se manifestă clinic. Multe femei descoperă această problemă în timpul unui examen ginecologic din cauza incapacității de a rămâne însărcinate.
Infertilitatea cauzată de HPV este cel mai adesea asociată cu virusul care afectează colul uterin și alte organe ale sistemului reproducător. Datorită evoluției asimptomatice a bolii, diagnosticul și tratamentul acesteia se efectuează în stadii avansate, ceea ce reduce capacitatea de concepție la zero.
Examinările ginecologice regulate, adică diagnostice de înaltă calitate și efectuate la timp, permit identificarea problemei într-un stadiu incipient. Datorită acestui fapt, se efectuează un set de măsuri de tratament extrem de eficiente, permițând unei femei să rămână însărcinată și să aibă copii sănătoși.
Virusul papiloma uman în timpul sarcinii
Papilomatoza este deosebit de periculoasă pentru femeile însărcinate. Motivul pericolului este legat de riscul ridicat de transmitere a infecției la copilul nenăscut în timpul dezvoltării intrauterine sau în timpul nașterii. Studiile indică faptul că aproximativ 25% dintre femei se confruntă cu HPV în timpul sarcinii. În acest caz, activarea virusului este direct legată de restructurarea organismului din cauza sarcinii.
Un sistem imunitar slăbit, combinat cu o perturbare a proceselor fiziologice și fizico-chimice din organism, duce la manifestarea virusului. Adică, sarcina este o condiție optimă pentru dezvoltarea problemei. Boala se manifestă sub formă de excrescențe papilomatoase și condilomatoase pe piele și mucoase. În același timp, localizarea neoplasmelor este foarte diferită, acestea apărând pe organele genitale, în zona perianală și periorbitală, pe față, gât, picioare și alte părți ale corpului.
În etapa de planificare a sarcinii, toate femeile ar trebui să fie supuse unui test pentru a depista prezența virusului papiloma uman. Dacă este detectat, medicii recomandă să nu se grăbească să aibă un copil și să se trateze mai întâi infecția. Tratamentul în timpul sarcinii se efectuează după săptămâna a 28-a, când toate organele bebelușului sunt formate și nu pot fi afectate de efectele medicamentelor utilizate. Femeilor cu condiloame vaginale nu li se recomandă nașterea naturală, deoarece există riscul infectării bebelușului la trecerea prin tractul genital.
Virusul papiloma uman la bărbați
Bărbații sunt principalii purtători de HPV, iar infecția este mai puțin periculoasă pentru ei decât pentru femei. Cu toate acestea, unele genotipuri pot provoca procese maligne în organism dacă nu sunt diagnosticate și tratate în timp util.
O caracteristică specială a papilomatozei este că se poate manifesta fără prea mult timp. Infecția apare în următoarele moduri:
- Sex neprotejat cu un purtător de virus.
- Transfuzie de sânge de la o persoană bolnavă la o persoană sănătoasă.
- Utilizarea instrumentelor medicale nesterile.
- Utilizarea articolelor comune de uz casnic și de igienă personală.
- Obiceiuri proaste.
Virusul papiloma uman nu se transmite pe calea aerului, ci doar prin contact sau act sexual. Simptomele infecției se manifestă atunci când sistemul imunitar este slăbit. Majoritatea bărbaților prezintă următoarele semne ale bolii:
- Negii sunt excrescențe cu locații diferite; apar atât pe piele, cât și pe mucoase.
- Papiloamele sunt un simptom clar al HPV. Excrescențe sunt moi, de diferite forme, culori și dimensiuni.
- Condiloamele sunt similare cu negii, dar au o formă ascuțită și sunt localizate pe membranele mucoase ale organelor genitale.
- Papuloza este o apariție răspândită a negilor de diferite culori și dimensiuni. Boala este periculoasă din cauza riscului de leziuni ale excrescențelor și a malignității acestora.
În majoritatea cazurilor, tratamentul începe după apariția leziunilor cutanate. Conform statisticilor, la 9 din 10 bărbați, sistemul imunitar suprimă virusul, deci terapia nu este necesară. Însă la 10% dintre cei infectați, infecția devine cronică și duce la procese oncologice patologice.
Tratamentul HPV se reduce la îndepărtarea chirurgicală a modificărilor cutanate și tratamentul medicamentos al agentului patogen. De asemenea, se recomandă întărirea sistemului imunitar cu preparate vitaminice și o dietă echilibrată.
Virusul papiloma uman pe buze
Apariția oricăror neoplasme pe față, și în special pe buze, provoacă un disconfort estetic semnificativ și probleme psihologice. Negii și papiloamele indică o infecție cu virusul papiloma uman. Infecția cu acest agent patogen este posibilă în următoarele moduri:
- Contact sexual neprotejat.
- Infecție de contact în condiții domestice.
- Infecție intrauterină sau în timpul nașterii.
Excrescențele sunt localizate atât pe suprafața vizibilă a buzelor, cât și pe membrana mucoasă internă. Apariția lor este asociată cu activarea virusului, care poate rămâne într-o stare suprimată pentru o lungă perioadă de timp. Dezvoltarea bolii este facilitată de imunitatea slabă, deficitul de vitamine, obiceiurile proaste, sarcina, alimentația deficitară, bolile cronice și nerespectarea igienei personale.
Când apare un papilom pe buză, trebuie examinată cu atenție pielea și membranele mucoase în căutarea altor excrescențe. Lezarea lor provoacă sângerări severe și crește riscul de infecție, ceea ce contribuie la transformarea defectului într-o tumoră malignă.
Tratamentul se efectuează pentru a suprima virusul din organism și a elimina problema cosmetică. Pacienților li se prescriu agenți antivirali și agenți de întărire a sistemului imunitar. Îndepărtarea excrescențelor are loc cu ajutorul laserului, electrocoagulării, criodestrucției și altor metode chirurgicale.
Virusul papiloma uman în gură, pe limbă
Cavitatea bucală este o localizare frecventă a papilomatozei. Excrescențe pot apărea nu numai pe limbă, ci și pe membranele mucoase ale gurii. Acestea sunt sub formă de tuberculi și procese alungite. Foarte des se formează pe palatul dur, vârful, suprafața laterală și spatele limbii, în regiunea sublinguală. Particularitatea acestor defecte ale pielii este riscul crescut de lezare a acestora.
Apariția papiloamelor este asociată cu genotipurile 1, 2, 3, 16 și 18 ale infecției. Virusul pătrunde în organism pe mai multe căi: prin microtraumatisme, sex oral neprotejat sau utilizarea obiectelor de igienă personală ale unei persoane infectate. Stresul frecvent, alimentația deficitară și bolile cronice contribuie, de asemenea, la apariția HPV.
Cel mai adesea, femeile și copiii se confruntă cu această problemă, dar există și cazuri de infecție la bărbați. Să luăm în considerare caracteristicile HPV în cavitatea bucală și localizarea principală a excrescențelor:
- Negii sunt țesuturi alterate sub forma unui tubercul plat și rotunjit, cu margini clar definite și ușor ridicate. Au o culoare mai închisă decât țesuturile sănătoase. Pot fi localizați pe rădăcina și spatele limbii, ajungând la mai mult de 2 cm în diametru. De regulă, nu provoacă disconfort semnificativ, dar sunt totuși supuși îndepărtării din cauza riscului de rănire.
- Condiloamele sunt excrescențe ascuțite care apar cel mai adesea sub sau pe limbă. Apariția lor este asociată cu infecții domestice sau sexuale. Fără un tratament la timp, acestea se complică de o infecție fungică, care agravează starea dureroasă.
- Regiunea sublinguală – sub limbă se formează excrescențe sub formă de fire subțiri care atârnă de suprafața limbii. Dimensiunea neoplasmului este de 15-30 mm. Datorită numărului mare de vase de sânge și participării active la procesul de alimentație, acestea se rănesc ușor, provocând dureri severe, sângerări și infecții.
- Cer – în această zonă cresc papiloame mari și plate. Sunt practic imposibil de distins de mucoasele sănătoase, dar sunt ușor ridicate și au un aspect fin nodulos. Când cresc, pot afecta amigdalele și faringele. Se găsesc la copii și vârstnici.
- Gingiile – sunt situate într-un loc inaccesibil vizual, deci sunt dificil de diagnosticat. Cel mai adesea, sunt detectate în timpul unei vizite la dentist. Dimensiunea papilomilor poate depăși 15 mm. Formarea lor este direct legată de afecțiunile dinților și gingiilor, protezele dentare incomode.
- Partea interioară a obrazului - defectul poate fi sub forma unei tumori tuberoase sau a unei formațiuni filiforme. Acestea din urmă sunt mai frecvente la copii. Apariția HPV în această localizare este asociată cu microtraumatisme constante ale membranei mucoase a obrajilor atunci când se utilizează o periuță de dinți, proteze dentare, aparate dentare, atele.
Tratamentul se efectuează cel mai adesea cu medicamente. Pacienților li se prescriu medicamente pentru administrare orală, soluții pentru igienizarea temeinică a cavității bucale și produse pentru aplicare directă pe excrescențe. Intervenția chirurgicală se efectuează în cazuri rare când neoplasmele dobândesc dimensiuni mari și cresc constant, provocând disconfort și perturbări ale aportului alimentar normal.
Virusul papiloma uman în gât
O problemă frecventă pentru care oamenii merg la otorinolaringolog este papilomatoza gâtului. Neoplasmul are cel mai adesea forma unui mamelon, este localizat pe membrana mucoasă a gâtului, ceea ce provoacă un disconfort semnificativ. În cazuri rare, apar excrescențe multiple, care complică procesul de respirație.
Persoana infectată prezintă următoarele simptome:
- Dificultăți la înghițire.
- Senzația unui corp străin în gât.
- Durere severă.
- Dificultăți de respirație.
Cel mai adesea, astfel de neoplasme benigne apar la copiii cu vârsta cuprinsă între 2 și 5 ani și la femeile cu vârsta cuprinsă între 20 și 40 de ani. Principalul motiv al apariției lor este pătrunderea HPV în organism din cauza igienei personale precare. Infecția poate fi asociată și cu diverse boli infecțioase, patologii cronice, sex neprotejat, obiceiuri proaste și nutriție dezechilibrată.
Excrescențele pot fi congenitale. Acest lucru este posibil atunci când virusul este transmis in utero sau în timpul nașterii, precum și dacă femeia a avut hepatită virală, rubeolă, chlamydia sau micoplasmoză în timpul sarcinii.
În timpul procesului de diagnostic, medicii fără experiență consideră în mod eronat papiloamele drept amigdale mărite. Tratamentul constă într-un complex de metode medicinale. Îndepărtarea chirurgicală a excrescențelor este obligatorie. Aceasta se efectuează prin metode extralaringiene sau intralaringiene. De asemenea, sunt indicate măsuri preventive pentru îmbunătățirea imunității.
Virusul papiloma uman pe organele genitale
Condiloamele ascuțite sunt un semn al infecției cu HPV. Acestea apar pe organele genitale atât la femei, cât și la bărbați. Negii genitali sunt tumori benigne prin natura lor, dar datorită anumitor factori pot dobândi un statut oncologic.
Conform studiilor, până la 70% din populație sunt purtători ai infecției. În același timp, aproximativ 35 dintre varietățile sale se manifestă în zona genitală. În majoritatea cazurilor, boala se dezvoltă treptat. Din momentul infectării cu un genotip cu carcinogenitate scăzută până la apariția simptomelor clinice, trec până la 3 luni, iar în unele cazuri chiar mai mult.
Leziunile genitale sunt cauzate în principal de tipurile de HPV 6 și 11. Cel mai adesea, acestea au următoarea localizare:
- Vestibulul vaginului.
- Clitoris.
- Cervixul uterin.
- Pubis și labii.
- Uretra.
- Capul penisului.
- Zona din jurul anusului.
Neoplasmele sunt asimptomatice și sunt diagnosticate întâmplător în timpul unui examen ginecologic sau pe baza unor teste. Pericolul excrescențelor cutanate este că, dacă sunt lezate accidental, pot provoca sângerări, durere și infecții. Din această cauză, riscul de degenerare malignă crește semnificativ. În cazuri deosebit de severe și avansate, papilomatoza genitală duce la infertilitate. Există, de asemenea, o probabilitate mare de infectare a copilului pe măsură ce acesta trece prin tractul genital.
Tratamentul se efectuează prin metode medicamentoase și chirurgicale. Controalele regulate la medic, sexul protejat, igiena personală, tratamentul bolilor cronice și un stil de viață sănătos ajută la prevenirea infecției cu HPV.
Externare cu virusul papiloma uman
Virusul papiloma uman, care afectează organele sistemului reproducător, provoacă diverse boli. Unul dintre simptomele unor astfel de leziuni este secreția mucoasă. În papilomatoză, secreția mucoasă este formată din următoarele componente: mucus normal, celule epiteliale deformate, microorganisme ale microflorei. Modificarea mucusului se datorează prezenței infecției în organism.
Apariția unei secreții atipice poate indica următoarele boli cauzate de infecția cu HPV:
- Colpita este o secreție vaginală groasă, lăptoasă, cu un miros neplăcut.
- Inflamație erozivă - leucoree rară cu striații de sânge și un miros neplăcut. În cazuri rare, apare secreție purulentă.
- Dezvoltarea unui proces malign – secreții sanguinolente, atât abundente, cât și rare.
- Infecție cu transmitere sexuală – creșterea secrețiilor vaginale, mâncărime, durere.
- Herpes genital – creșterea producției de secreții vaginale în a doua jumătate a ciclului menstrual, vezicule apoase cu mâncărime pe mucoase și piele.
Pentru a determina cauza secrețiilor patologice, este necesar să solicitați ajutor medical și să efectuați o serie de examinări atât de laborator, cât și instrumentale. Diagnosticarea la timp vă va permite să stabiliți cauza afecțiunii dureroase și să începeți tratamentul acesteia.
Boli cauzate de papilomavirusul uman
Conceptul de papilomavirus uman include peste 120 de tulpini capabile să provoace boli ale diferitelor organe și sisteme. Fiecare virus are propriul număr de serie și ADN unic.
Principalele căi de transmitere a infecției sunt sexuală și prin contact. Pe baza acestui fapt, putem concluziona că forma de infecție depinde de tipul de virus, de calea de infectare și de caracteristicile individuale ale organismului pacientului.
Astăzi, se disting următoarele boli, cauzate de papilomavirusul uman:
- Displazia cervicală și cancerul.
- Leziuni oncologice ale anusului, vulvei și vaginului la femei.
- Neoplasme maligne în zona anală și penis la bărbați.
- Negi genitali.
- Condilom gigantic Buschke-Loewenstein.
- Neoplazie de grade 2 și 3 de severitate.
- Cancerul cavității bucale și al laringelui.
- Boala lui Bowen.
- Eritroplazia lui Keir.
- Complicații dentare și multe altele.
Principalele semne ale bolilor menționate mai sus sunt: negi, papiloame, condiloame ascuțite, leziuni non-condilomatoase ale organelor genitale, carcinoame. Atenția medicală și tratamentul la timp pot preveni transformarea infecției într-o patologie gravă.
 [ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ]
[ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ]
Negi
O formațiune benignă comună a pielii, care constă din țesut conjunctiv și epiteliu, este negul. Acesta apare din cauza infecției cu virusul papiloma uman, are o varietate de localizări și mai multe tipuri:
- Vulgare (comune) - papule de formă rotundă și dimensiuni mici. Au o suprafață neuniformă, rugoasă, cu vilozități, papile sau fisuri. Culoarea acestor neoplasme poate să nu difere de cea a țesuturilor sănătoase, dar există negi de culoare de la galben la gri. Cel mai adesea, aceștia sunt localizați pe dosul mâinii și pe degete. Excrescențele se pot contopi în pete mari. Sunt nedureroase, dar cu traumatisme regulate se inflamează și încep să sângereze.
- Plate – se ridică deasupra suprafeței pielii. Au o suprafață plană și netedă și sunt de dimensiuni mici. Pot avea aceeași culoare ca pielea, existând și negi albaștri și galben închis. Cel mai adesea apar pe dosul mâinilor, gâtului, feței. Se caracterizează prin erupții cutanate multiple.
- Plantar - neoplasme dureroase care seamănă cu bătături galbene. Acestea se pot ridica deasupra țesutului sănătos sau pot crește sub forma unei gropi în care apar fascicule de papile. Apar pe tălpile picioarelor și în locurile cu cea mai mare frecare/presiune.
- Condiloamele ascuțite sunt localizate pe organele genitale, la axile și sub glandele mamare. Arată ca o conopidă sau un creastă de cocoș.
- Senil - un neoplasm benign al epiteliului. Caracterizat prin creștere lentă. În stadiul inițial, apare o pată maro, care crește treptat în dimensiune și poate ajunge la 6 cm în diametru. Suprafața negii este acoperită cu cruste care se îndepărtează ușor. Acestea sunt cel mai adesea localizate în zone închise ale corpului, dar se pot forma pe față, gât, membre și scalp.
Apariția negilor este asociată cu infecția cu virusul papiloma uman prin contact sau prin utilizarea obiectelor de uz casnic ale unei persoane infectate. Perioada de incubație este de la 1,5 la 6 luni.
Tratamentul depinde de forma și localizarea negilor. În același timp, negii plantari și cei plani pot dispărea de la sine. De asemenea, merită menționat faptul că, în cazul traumatismelor prelungite, neoplasmul se inflamează și prezintă riscuri oncologice. În alte cazuri, se utilizează metode chirurgicale și terapie conservatoare pentru a suprima infecția în organism.
Eroziunea cervicală
Foarte des, eroziunea cervicală și virusul papiloma uman se însoțesc reciproc. În același timp, o femeie poate nici măcar să nu suspecteze aceste boli. Ambele probleme duc la deteriorarea epiteliului uterin, au o evoluție asimptomatică în stadiile incipiente și prezintă risc de malignitate.
Ectopia sau eroziunea este un proces inflamator care apare în epiteliul uterin. Vizual, seamănă cu o pată roz pe țesutul sănătos. Pentru a pune un diagnostic precis, sunt necesare un examen ginecologic și o serie de teste de laborator. Foarte des, boala apare atunci când sistemul imunitar este slăbit și din cauza acțiunii unui număr de alți factori provocatori.
Există și așa ceva ca pseudo-eroziunea. Aceasta este o caracteristică anatomică a corpului, care apare la femeile sub 30 de ani, care nu necesită tratament. În cazul pseudo-ectopiei, epiteliul cilindric iese din vagin, înlocuindu-l pe cel plat. Acest lucru se întâmplă odată cu creșterea acidității microflorei vaginale.
Tratamentul eroziunii se efectuează cu ajutorul unor medicamente antiinflamatoare și antivirale. De asemenea, pacientelor li se prescriu supozitoare vaginale pentru acțiune locală asupra leziunii. În cazul ulcerelor mari și profunde, se efectuează criodistrugerea țesuturilor afectate. Suprafața tratată se vindecă treptat și se desprinde sub formă de crustă în timpul următoarei menstruații. În cazuri deosebit de severe, se efectuează o operație, în timpul căreia stratul superior al colului uterin este îndepărtat sub anestezie generală. Se utilizează metode chirurgicale pentru a opri procesul inflamator și a suprima papilomavirusul pentru a reduce riscul de recidivă a bolii.
 [ 10 ], [ 11 ], [ 12 ], [ 13 ], [ 14 ], [ 15 ], [ 16 ]
[ 10 ], [ 11 ], [ 12 ], [ 13 ], [ 14 ], [ 15 ], [ 16 ]
Cancerul de col uterin
Virusul papiloma uman și cancerul de col uterin sunt strâns legate. Prezența HPV contribuie la dezvoltarea displaziei, care este un factor de risc pentru leziuni maligne ale organului. Riscul proceselor oncologice crește semnificativ în prezența unei infecții virale de acest tip în organism: 16, 18, 31, 33, 35. În acest caz, o scădere a imunității locale și generale acționează ca un factor declanșator al dezvoltării bolii.
De regulă, dezvoltarea cancerului de col uterin este facilitată de displazie avansată sau eroziune. Un organ sănătos este căptușit cu epiteliu scuamos stratificat. În procesele patologice, atât infecțioase, cât și inflamatorii, structura epiteliului și structura celulelor sunt perturbate. HPV 16 duce cel mai adesea la carcinom scuamos, iar tipul 18 la adenocarcinom. În stadiile incipiente, boala nu se manifestă, dar pe măsură ce progresează, apar următoarele simptome:
- Sângerări în afara menstruației.
- Secreții sângeroase din tractul genital.
- Menstruație abundentă.
- Durere severă în abdomenul inferior.
- Durere în timpul actului sexual.
Pentru a diagnostica cancerul și HPV, pacienta trebuie să consulte un ginecolog. După un examen amănunțit și o colposcopie, medicul va face o trimitere pentru o ecografie a organelor pelvine. De asemenea, sunt indicate un studiu de laborator al frotiurilor, o biopsie a țesuturilor afectate și analiza lor histologică.
Tratamentul depinde de stadiul procesului oncologic. În cancerul avansat, terapia antivirală nu este suficientă, așa că se efectuează un tratament chirurgical cu îndepărtarea uterului și a anexelor sale. Pacienta urmează apoi un tratament de chimioterapie sau radioterapie. Dacă cancerul este detectat într-un stadiu incipient, prognosticul de recuperare este favorabil.
Herpesul genital
Herpesul genital este cea mai frecventă infecție virală la om și o problemă medicală și socială gravă. Papilomavirusul se află pe locul al doilea. Statisticile arată că aproximativ 90% din populația lumii este infectată cu virusul herpes simplex și aproximativ 70% cu papilomavirusul uman.
Herpesul genital și HPV au o serie de asemănări și, în unele cazuri, pot apărea simultan.
- Infecția se produce în principal prin contact sexual neprotejat.
- Pe organele genitale se formează formațiuni asemănătoare veziculelor, provocând mâncărimi severe, arsuri și durere. HPV nu provoacă durere, ci se manifestă sub formă de condiloame.
- Erupția este localizată pe labiile mari și mici, clitoris, vagin și col uterin la femei. La bărbați, prepuțul, uretra și capul penisului sunt susceptibile la deteriorare. Papiloamele au o localizare similară, dar pot apărea și în zona perianală.
Fără un tratament la timp, ambele infecții pot duce la o serie de complicații. În cazul herpesului genital, acestea sunt procese infecțioase urogenitale severe, iar în cazul papilomatozei, oncologice. Terapia se bazează pe administrarea de medicamente antivirale și tratamentul local al neoplasmelor. Se acordă o atenție deosebită măsurilor preventive și consolidării sistemului imunitar.
Condiloame
Unul dintre semnele și tipurile de infecție cu virusul papiloma uman sunt condiloamele. Acestea sunt neoplasme benigne care afectează membranele mucoase și pielea unei persoane. Excrescențe au un aspect destul de neplăcut, forma lor papilară ascuțită provoacă probleme cosmetice semnificative și disconfort psihologic. Cel mai adesea, astfel de deformări sunt localizate la nivelul organelor genitale și zonelor intime, locurilor de frecare a pielii, feței, gâtului, brațelor, picioarelor.
Condiloamele sunt caracterizate printr-o natură inflamatorie și se transmit în principal pe cale sexuală. În cazuri rare, este posibilă și infecția casnică. Perioada de incubație din momentul infectării până la apariția primelor excrescențe durează de la 1 săptămână la 6 luni. În același timp, condilomul poate crește până la dimensiunea maximă în câteva ore. Excrescențe noi apar atât în grupuri, cât și individual.
Condiloamele au mai multe varietăți:
- Late – au o bază largă, menținând excrescența pe țesut. Apar în infecția cu sifilis și sunt cele mai periculoase atunci când este afectat colul uterin. Excrescențele largi modifică structura țesuturilor sănătoase și contribuie la transformarea lor malignă.
- Ascuțite (genitale) - au o tulpină subțire și o structură lobulară (papilară). Apar pe pielea subțire și delicată și pe membranele mucoase. Inițial, sunt doar un defect cosmetic, dar atunci când sunt rănite, încep să sângereze și să se inflameze, provocând senzații dureroase. Există riscul de infecție.
Tratamentul constă în îndepărtarea chirurgicală a condiloamelor și un curs de terapie antivirală. Pacienților li se prescriu și medicamente pentru întărirea sistemului imunitar.
Displazie cervicală
Neoplazia intraepitelială cervicală (CIN) sau displazia, adică o afecțiune precanceroasă, adică o afecțiune intermediară între un col uterin sănătos și malignitatea acestuia, este neoplazia intraepitelială cervicală (CIN). Conform OMS, peste 40 de milioane de femei din întreaga lume suferă de această patologie. În același timp, ¾ dintre paciente au primul stadiu al bolii, iar restul sunt diagnosticate într-o stare avansată.
În 99% din cazuri, displazia cervicală este cauzată de HPV. Tipurile 16 și 18 ale virusului sunt extrem de oncogene în raport cu această boală; acestea sunt detectate la 70% dintre pacienți. La restul de 30%, progresează tulpini mai puțin oncogene: 31, 35, 39, 45, 51, 58. Sub influența anumitor factori, acestea duc la dezvoltarea unei afecțiuni precanceroase.
Principalele motive pentru dezvoltarea bolii și activarea HPV sunt:
- Utilizarea pe termen lung a contraceptivelor hormonale sau intrauterine (mai mult de 5 ani).
- Un număr mare de nașteri și avorturi.
- Avitaminoză.
- Stări de imunodeficiență.
- Predispoziție genetică.
- Activitatea sexuală precoce.
- Schimbarea frecventă a partenerilor sexuali.
- Obiceiuri proaste.
Particularitatea CIN este că poate evolua complet asimptomatic pentru o lungă perioadă de timp. Displazia se manifestă în timpul proceselor inflamatorii din vagin sau col uterin. În acest caz, apar simptomele caracteristice patologiei:
- Secreții vaginale de culoare și consistență anormale.
- Mâncărime și arsură.
- Sângerări de contact care apar în timpul actului sexual și la utilizarea tampoanelor igienice.
- Durere în abdomenul inferior.
Cel mai adesea, displazia este diagnosticată la femeile cu vârsta cuprinsă între 30 și 35 de ani. Este nevoie de timp pentru ca boala să se dezvolte într-o stare precanceroasă și canceroasă, de obicei câțiva ani. Boala este adesea diagnosticată atunci când apar secreții uterine atipice și durere, precum și în timpul unui examen ginecologic de rutină. Pentru a confirma diagnosticul, pacienta este supusă unei colposcopii extinse, examinării frotiurilor și a racletelor de la nivelul colului uterin. Este obligatorie o biopsie a țesuturilor afectate cu examen histologic ulterior.
Tratamentul displaziei cervicale cauzate de papilomatoză implică mai mulți specialiști în același timp: un ginecolog-endocrinolog, un oncoginecolog și un imunolog. Terapia constă în îndepărtarea zonei afectate a colului uterin și suprimarea HPV. Cu un diagnostic precoce, prognosticul bolii este favorabil, deoarece șansele de recuperare completă sunt de 90%. În cazul tratării stadiilor avansate, există riscul de recidivă. 40% dintre femei se confruntă cu displazie recurentă.
Purtătorii virusului papiloma uman
Statisticile medicale indică faptul că aproximativ 70% din populația planetei sunt purtători ai papilomavirusului.
- Această infecție duce la apariția unor excrescențe ale pielii în diferite locații și forme.
- Papiloamele cresc nu numai pe piele, ci și pe membranele mucoase.
- Virusul este divers, există peste 120 de tulpini. Unele dintre ele sunt absolut sigure, în timp ce altele, dimpotrivă, pot provoca procese maligne.
- Cel mai mare pericol îl reprezintă genotipurile de HPV cu risc oncogenic ridicat.
Infecția a devenit răspândită în rândul femeilor. Astăzi, HPV ocupă locul al doilea printre infecțiile virale ale tractului genital feminin, după herpesul genital. Infecția are loc prin contact. Virusul se transmite prin interacțiunea cu membranele mucoase sau pielea unei persoane infectate. Există, de asemenea, purtători ai virusului care l-au primit ereditar, adică de la o mamă infectată.
Infecția poate rămâne în organism într-o stare suprimată pentru o lungă perioadă de timp. O scădere a sistemului imunitar duce la activarea acestuia. Celulele infectate încep să crească activ, afectând țesuturile sănătoase și provocând apariția multor papiloame noi.

