Expert medical al articolului
Noile publicații
Osteocondropatie
Ultima examinare: 04.07.2025

Tot conținutul iLive este revizuit din punct de vedere medical sau verificat pentru a vă asigura cât mai multă precizie de fapt.
Avem linii directoare de aprovizionare stricte și legătura numai cu site-uri cu reputație media, instituții de cercetare academică și, ori de câte ori este posibil, studii medicale revizuite de experți. Rețineți că numerele din paranteze ([1], [2], etc.) sunt link-uri clickabile la aceste studii.
Dacă considerați că oricare dintre conținuturile noastre este inexactă, depășită sau îndoielnică, selectați-o și apăsați pe Ctrl + Enter.
Un grup de boli cu o evoluție ciclică lungă, perturbarea nutriției țesutului osos și necroza aseptică ulterioară este osteochondropatia.
Această patologie are o natură distrofică și este strâns asociată cu factori genetici. Conform clasificării internaționale a bolilor ICD 10, este inclusă în grupa XIII Boli ale sistemului musculo-scheletic și ale țesutului conjunctiv (M00-M99):
M80-M94 Osteopatie și condropatie:
- M80-M85 Tulburări ale densității și structurii osoase.
- M86-M90 Alte osteopatii.
- Condropatie M91-M94.
Conform manifestărilor radiologice și semnelor clinice secundare, boala este asociată cu resorbția și înlocuirea zonelor osoase distruse. Osteocondronecroza aseptică se caracterizează printr-o modificare ciclică a următoarelor procese:
- Necroză osoasă neinflamatorie (aseptică).
- Fractură patologică în zona afectată.
- Resorbția și respingerea părților necrotice ale osului.
- Repararea daunelor.
Dacă cartilajul articular este implicat în procesul patologic, există riscuri mari ca funcția sa să fie afectată. Boala se caracterizează printr-o evoluție lungă, cronică. Cu un tratament la timp și adecvat, are un rezultat favorabil.
Epidemiologie
Conform statisticilor medicale, multe boli ale sistemului musculo-scheletic sunt asociate cu o încălcare a structurii și densității osoase și se întâlnesc cel mai adesea la persoanele în vârstă. Însă, în cazul osteochondropatiei, totul este invers, aceasta se manifestă în perioada de creștere activă a corpului. Este diagnosticată în principal la pacienții cu vârsta cuprinsă între 10 și 18 ani, cu constituție atletică. În același timp, majoritatea pacienților sunt bărbați tineri.
Principala zonă de afectare o reprezintă oasele și articulațiile care sunt supuse unor încărcări musculare crescute și microtraumatisme: genunchi, articulații ale șoldului, picioare. La pacienții adulți cu leziuni articulare degenerative se diagnostichează osteoartroza, care are un tablou clinic similar necrozei aseptice.
Cauze osteocondropatii
Până în prezent, cauza exactă a dezvoltării leziunilor degenerative-necrotice ale anumitor secțiuni osoase nu a fost stabilită. Studiile indică faptul că osteochondropatia este asociată cu următorii factori:
- Predispoziție ereditară.
- Dezechilibru hormonal.
- Boli endocrine.
- Tulburări metabolice.
- Leziuni și microtraumatisme frecvente.
- Boli infecțioase.
- Dietă dezechilibrată.
- Încălcarea interacțiunii dintre țesutul osos și vasele de sânge.
- Perturbarea trofismului nervos și reglarea fluxului sanguin.
- Membrele și coloana vertebrală se află într-o poziție nenaturală pentru o perioadă lungă de timp.
- Atrofia mușchilor coapsei.
- Utilizarea pe termen lung a anumitor grupe de medicamente.
În timpul procesului de diagnosticare, se iau în considerare toate motivele menționate mai sus, iar tratamentul are ca scop prevenirea lor în viitor.
 [ 5 ]
[ 5 ]
Factori de risc
Există o serie de factori care cresc semnificativ riscul de tulburări de nutriție osoasă:
- Copilăria și adolescența.
- Masă musculară dezvoltată.
- Supraponderalitate.
- Sex masculin.
- Factorul genetic.
- Patologii endocrine.
- Malnutriție.
- Tulburări ale metabolismului vitaminelor și calciului.
- Efort fizic excesiv, răni.
- Boala sistemică a țesutului conjunctiv.
- Utilizarea corticosteroizilor.
- Tulburări neutrofice.
- Schimbări legate de vârstă.
- Anomalii congenitale în dezvoltarea organelor și sistemelor.
- Încălțăminte aleasă greșit.
Cu cât sunt mai multe combinații ale factorilor de mai sus, cu atât este mai mare riscul de a dezvolta osteochondropatie.
 [ 6 ]
[ 6 ]
Patogeneza
Mecanismul de dezvoltare a leziunilor osoase și articulare nu este pe deplin înțeles. Patogeneza osteochondropatiei este asociată cu activitatea fizică excesivă și leziuni. Există, de asemenea, o serie de alți factori predispozanți care pot fi asociați cu dezvoltarea bolii:
- Sindromul metabolic (tulburare a metabolismului substanțelor esențiale).
- Dezechilibru hormonal cauzat de patologii endocrine.
- Boli ale glandei pituitare, tiroidei, ovarelor, glandelor suprarenale.
- Diverse boli infecțioase.
- Deficit de magneziu, calciu și alte substanțe utile în organism.
- Tulburare a alimentării cu sânge a țesutului osos.
- Obezitatea în orice stadiu.
- Activități sportive profesionale și microtraumatisme frecvente.
Procesul degenerativ-distrofic al oaselor este strâns legat de factorii ereditari. Dacă unul dintre părinți suferă de leziuni osoase și articulare, atunci sub influența factorilor menționați mai sus, copilul poate moșteni această problemă.
Simptome osteocondropatii
Există mai multe tipuri de osteochondropatie, fiecare dintre ele având propriile simptome.
Să analizăm simptomele celor mai frecvente patologii:
- Leziuni ale articulației șoldului:
- Pacienți cu vârsta cuprinsă între 4 și 9 ani.
- Mișcare limitată în articulație.
- Atrofie musculară la nivelul gambei și coapsei.
- Leziune a capului femural.
- Durere severă în zona rănită.
- Durere în genunchi.
- Scurtarea membrului afectat cu 1-2 cm.
- Tibia tuberoasă:
- Pacienți cu vârsta cuprinsă între 12 și 15 ani, de sex masculin.
- Umflarea zonei afectate.
- Durere crescută la mișcări intense.
- Disfuncția articulației.
- Osul metatarsian:
- Vârsta copilăriei pacienților.
- Durere sistematică în zona afectată.
- Umflarea și roșeața pielii de pe spatele piciorului.
- Limitarea funcției motorii.
- Scurtarea degetelor al doilea și al treilea ale membrului afectat.
- Leziuni ale vertebrelor și coloanei vertebrale:
- Cifoza coloanei vertebrale medio-toracice și toracice inferioare.
- Disconfort în spate.
- Nevralgie intervertebrală.
- Oboseală rapidă a spatelui.
- Deformarea segmentului afectat.
Localizarea sindromului durerii depinde în totalitate de zona afectată, iar severitatea durerii depinde de severitatea procesului patologic. În toate cazurile, disconfortul crește odată cu efortul fizic, provocând o serie de simptome suplimentare.
Există o serie de simptome care indică dezvoltarea necrozei aseptice. Primele semne ale bolii includ:
- Activitatea fizică provoacă o exacerbare a durerii în zona afectată.
- Umflarea țesuturilor afectate.
- Articulațiile se încordează în timpul mișcării.
- Funcție motorie limitată și șchiopătare.
- Modificări structurale și atrofie musculară.
Este inacceptabil să ignorăm semnele menționate mai sus. Fără îngrijire medicală la timp, acestea încep să progreseze rapid, provocând dureri acute și complicații.
Etape
Boala necrotică degenerativă a anumitor părți ale oaselor are mai multe etape, fiecare dintre ele având anumite simptome:
- Necroza țesutului osos – apare o durere ușoară în zona afectată, cu afectarea funcției membrelor. Ganglionii limfatici regionali sunt normali, palparea nu relevă nimic. Nu există modificări radiografice. Durează de la câteva luni până la șase luni.
- Fractură prin compresie – deformațiile osoase și zonele afectate se încurcă una în cealaltă. Pe radiografie se observă o înnegrire omogenă a zonei afectate și absența unui model structural. Această etapă durează de la 2 la 6 luni sau mai mult.
- Fragmentarea este resorbția zonelor osoase moarte. Zonele afectate sunt înlocuite cu țesut de granulație și osteoclaste. Radiografiile arată o scădere a înălțimii osoase, precum și fragmentarea zonelor afectate cu alternanță de zone întunecate și luminoase. Durata este de la șase luni la 2-4 ani.
- Recuperare – restaurarea treptată a formei și structurii osului. Durează de la câteva luni până la câțiva ani.
Durata tuturor etapelor este de 2-4 ani. Dacă boala nu este tratată fără asistență medicală, procesul de recuperare va continua cu deformare reziduală, ceea ce duce la dezvoltarea artrozei deformante.
Formulare
Necroza aseptică poate apărea în părțile spongioase ale oricărui os. Starea patologică este împărțită în mai multe tipuri, fiecare având propriile caracteristici ale cursului și tratamentului.
- Oase tubulare (epifize):
- Cap femural - boala Legg-Calve-Perthes.
- Capul osului metatarsian I-III, capătul sternal al claviculei, degetele – boala Keller II.
- Oase tubulare scurte:
- Osul navicular al piciorului - boala Köhler I.
- Osul lunar al mâinii - boala Kienbock.
- Osul carpian scafoid - boala Preiser.
- Corpul spinal - boala lui Calve.
- Apofize:
- Tuberozitatea tibială - boala Osgood-Schlatter.
- Tuberozitatea calcaneului - boala Haglund-Schinz.
- Inele apofizare ale vertebrelor - boala Scheuermann-Mau.
- Suprafețe articulare - boala Koenig.
Osteocondronecroza aseptică este, de asemenea, împărțită în cele care sunt tratate medicamentos și cele care necesită intervenție chirurgicală. Acestea din urmă includ:
- Boala Koenig (condilii femurali).
- Boala lui Diaz (astragal).
- Boala Legg-Calve-Perthes (capul femural).
- Boala Larsen (polul inferior al patelei).
- Boala Leuven (suprafața articulară a patelei).
Tipul afecțiunii patologice determină metoda de tratament și prognosticul pentru recuperare.
Procesul degenerativ-distrofic din oase are mai multe etape. Fiecare etapă are propriile varietăți și trăsături caracteristice.
Să aruncăm o privire mai atentă asupra clasificării osteochondropatiei:
- Tulburări distrofice și necrotice ale oaselor tubulare (epifize). Această categorie include:
- Capul osului metatarsian.
- Clavicula (o parte a osului din coloana vertebrală toracică).
- Falangele degetelor membrelor superioare.
- Leziuni ale oaselor tubulare scurte:
- Osul navicular al piciorului.
- Osul lunat al mâinii.
- Osul scafoid al încheieturii mâinii.
- Corpul vertebral.
- Proces patologic în apofize:
- Tuberozitatea tibiei.
- Tuberculul călcâiului.
- Inelele apofizare ale coloanei vertebrale.
- Leziuni la suprafața articulațiilor cuneiforme și superficiale:
- Articulația cotului.
- Gleznă.
- Articulația genunchiului.
În majoritatea cazurilor, boala necrotică degenerativă apare la copii și adolescenți, afectând oasele și articulațiile. Toate formele bolii sunt caracterizate printr-o evoluție cronică benignă cu un prognostic favorabil.
Osteocondropatia Leuven
Leziunea suprafeței articulare patelare este o boală degenerativ-necrotică a orașului Leuven. Se bazează pe necroza aseptică a patelei și deteriorarea cartilajului. Patologia apare la pacienți cu vârsta cuprinsă între 12 și 14 ani și este unilaterală. Se dezvoltă din cauza microtraumatismelor cronice din zona patelei, luxațiilor și perturbării biomecanicii mușchiului cvadriceps.
Simptomele se manifestă prin dureri moderate intermitente în articulația genunchiului. Apariția lor nu este întotdeauna asociată cu activitatea fizică. În același timp, mișcarea în articulație este nedureroasă și complet menținută.
Diagnosticul constă în colectarea anamnezei, a unui set de metode de laborator și instrumentale. Cele mai informative includ CT, RMN și radiografia. Artroscopia este efectuată pentru a stabili un diagnostic final. Tratamentul este conservator. Medicul prescrie un tratament medicamentos, fizioterapie și terapie prin exerciții fizice. Cu un tratament la timp, boala are un prognostic favorabil.
Complicații și consecințe
Printre posibilele complicații și consecințe ale osteochondropatiei, pacienții se confruntă cel mai adesea cu următoarele probleme:
- Disfuncția articulațiilor.
- Modificarea structurii osoase.
- Restricție în articulația membrului lezat.
- Procese distrofice în articulații.
- Distrugerea lentă a țesutului osos.
Pentru a preveni complicațiile, trebuie să solicitați asistență medicală în timp util și să respectați pe deplin prescripțiile medicale.
Diagnostice osteocondropatii
Dacă se suspectează o boală degenerativ-necrotică a anumitor părți ale oaselor, se efectuează un set de metode de laborator și instrumentale, precum și o abordare diferențială.
Diagnosticul osteocondropatiei începe cu anamneză și examen clinic. Apoi sunt prescrise analize de sânge și teste reumatice. Se acordă o atenție deosebită radiografiei.
În stadiul inițial al bolii, imaginea cu raze X nu este foarte informativă, așa că se efectuează RMN și CT pentru a detecta cele mai mici modificări ale structurii osoase. De asemenea, în timpul tratamentului sunt indicate examinări diagnostice pentru a determina eficacitatea acestuia.
Teste
Diagnosticul de laborator în necroza aseptică este necesar pentru a determina nivelul mineralelor din sânge, markerii formării osoase și resorbția osoasă în fluidele biologice. Analizele generale de sânge și urină nu sunt informative în procesele degenerative din oase, ci sunt efectuate pentru a evalua starea generală a organismului și a identifica procesele inflamatorii.
- Analize pentru determinarea mineralelor din sânge.
- Calciul este componenta principală a oaselor și este implicat în construcția scheletului. Valoarea sa în sângele venos este de 2,15-2,65 mmol/l. Dacă valorile sunt sub normă, deficitul de minerale este compensat prin extracția din oase. Acest lucru duce la distrugerea treptată a oaselor și nu se reflectă în sănătatea vizibilă a organismului.
- Fosforul și magneziul interacționează cu calciul, îmbunătățind penetrarea acestuia în țesutul osos. Cu o valoare crescută a fosforului, calciul este eliminat din organism prin spălare. Raportul normal de calciu și fosfor este de 2:1. Norma fosforului în sânge este de la 0,81 la 1,45 mmol/l, norma magneziului este de la 0,73 la 1,2 mmol/l. Dacă există o tulburare în zona de creștere a oaselor spongioase, valorile acestora pot scădea sau pot rămâne în limitele normale.
- Indicatori biochimici ai distrugerii țesutului osos
Proteina colagen, care oferă rezistență și elasticitate țesutului osos, este materialul principal al substanței interosoase, care se află între plăcile osoase. Când oasele sunt deteriorate, proteina, la fel ca colagenul, este distrusă, descompunându-se în mai mulți markeri. Substanțele intră în sânge și sunt excretate nemodificate în urină.
Principalii markeri ai necrozei aseptice includ: dezoxipiridonolina (DPID), piridinolina și Cross-Laps. Acesta din urmă este format din 8 aminoacizi care alcătuiesc colagenul și sunt implicați în construirea proteinelor.
De asemenea, în timpul diagnosticării, se analizează indicatorii de creștere a formării osoase. Cel mai informativ este osteocalcina. Această substanță este produsă de osteoblaste în timpul formării țesutului osos și pătrunde parțial în fluxul sanguin sistemic. Când oasele sunt deteriorate, nivelul acesteia crește.
 [ 19 ]
[ 19 ]
Diagnosticare instrumentală
O componentă obligatorie a diagnosticului în caz de suspiciune de osteochondropatie este un set de examinări instrumentale. Metodele hardware au o serie de indicații pentru implementare:
- Leziuni recente.
- Durere acută, cronică, care iradiază în alte părți ale corpului.
- Monitorizarea eficacității tratamentului.
- Pregătirea pentru operație.
- Evaluarea stării osoase și vasculare.
- Radiografia – oferă o idee generală despre starea osului afectat. Nu evidențiază tulburări circulatorii. De regulă, imaginile sunt realizate în mai multe proiecții pentru o analiză mai precisă.
- Tomografia computerizată este un studiu strat cu strat al oaselor și țesuturilor moi. Aceasta determină structura osului afectat și starea vaselor folosind o substanță de contrast.
- Imagistica prin rezonanță magnetică – relevă modificări patologice în stadii incipiente. Undele electromagnetice sunt utilizate pentru vizualizarea zonei afectate.
- Scintigrafia – detectează procesele anormale din os în stadii incipiente, înainte ca acestea să apară pe radiografie. Cel mai adesea utilizată ca metodă suplimentară la RMN sau CT. Rareori utilizată în practica pediatrică.
- Artroscopia – vă permite să evaluați starea articulației genunchiului cât mai precis posibil și să dezvoltați tactici de tratament ulterioare. Combină funcțiile diagnostice și terapeutice. Cel mai adesea este utilizată pentru a diagnostica boala Koenig, adică deteriorarea condililor femurali.
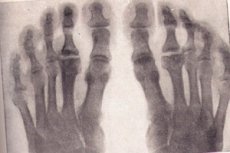
Osteocondropatii pe radiografie
Radiografia este standardul de aur al examinării atunci când se suspectează o boală osoasă degenerativă-necrotică. Să luăm în considerare principalele semne de osteochondropatie de orice localizare pe radiografie:
- Necroza oaselor spongioase și a măduvei osoase. Cartilajul articular nu este supus necrozei.
- Fractură patologică – țesutul osos necrotic nu este funcțional, trabeculele de substanță spongioasă nu pot suporta sarcina exercitată asupra lor. Radiografia arată semne de deformare osoasă, scurtarea acesteia, compactarea acesteia. Această etapă durează aproximativ șase luni.
- Stadiul de resorbție a maselor necrotice prin liză. Pe radiografie, mase necrotice înconjurate de osteoclaste. Epifiza are o structură neuniformă, semne de hemoragie cu calcificare ulterioară, sunt posibile modificări chistice.
- În stadiul de reparare, adică restaurarea structurii osoase, radiografia arată zone de iluminare în țesutul osos nou creat cauzate de modificări chistice.
Pentru a determina stadiul bolii, rezultatele radiografiei sunt comparate cu simptomele clinice ale bolii.
Diagnostic diferentiat
La stabilirea unui diagnostic final, osteochondropatia se diferențiază de alte boli cu simptome similare. Complexul de simptome al bolii se compară cu următoarele patologii:
- Artroză deformantă.
- Tuberculoza oaselor.
- Artrită.
- Ateroscleroză.
- Modificări degenerative-proliferative ale oaselor.
- Noi creșteri.
- Boli infecțioase și inflamatorii.
- Sindroame de compresie și captivarea nervilor periferici.
La efectuarea diagnosticului diferențial, se analizează un set de examinări de laborator și instrumentale și se determină și stadiul necrozei aseptice.
Tratament osteocondropatii
Pe baza rezultatelor diagnosticului, ortopedul întocmește un plan de tratament pentru necroza aseptică. În primul rând, pacienților li se prescrie un tratament medicamentos, care include următoarele medicamente:
- Analgezice.
- Medicamente antiinflamatoare nesteroidiene.
- Pentru a îmbunătăți circulația sângelui.
- Complexe de vitamine.
Profilaxie
Prevenirea tulburărilor din zona de creștere a oaselor spongioase constă într-un set de metode care vizează întărirea generală a organismului, creșterea proprietăților protectoare ale sistemului imunitar și furnizarea de micro și macroelemente utile.
Prevenirea osteochondropatiei constă în următoarele recomandări:
- Activitate fizică echilibrată pentru crearea și întărirea corsetului muscular.
- Limitați activitatea fizică crescută.
- Evitarea accidentării.
- Nutriție rațională.
- Luând complexe de vitamine și minerale.
- Tratamentul la timp al bolilor virale, infecțioase și al altor boli ale organismului.
- Purtarea de încălțăminte potrivită, cu branțuri ortopedice.
- Controale regulate la medic.
Măsurile preventive includ, de asemenea, masajul regulat al membrelor și al altor părți ale corpului. La prima durere la nivelul oaselor și articulațiilor, trebuie să solicitați ajutor medical pentru a diagnostica cauzele afecțiunii dureroase și a le elimina.
Prognoză
Cu un diagnostic și tratament la timp, osteochondropatia are un prognostic favorabil. Formele severe de necroză aseptică sunt dificil de corectat, astfel încât pot avea un prognostic nefavorabil. Prognosticul se agravează semnificativ odată cu dezvoltarea complicațiilor bolii.
Osteochondropatia și armata
Boala necrotică degenerativă a anumitor secțiuni osoase nu este o scutire de la serviciul militar. Pentru a evita serviciul militar, este necesară efectuarea unui examen medical militar, care va confirma prezența tulburărilor funcționale care împiedică serviciul.
Lista patologiilor care pot fi o interdicție pentru serviciul militar include boli ale sistemului osos și complicațiile acestora:
- Curbură congenitală a coloanei vertebrale de tip fix.
- Deformare severă a peretelui toracic cu insuficiență respiratorie severă.
- Curburi dobândite ale coloanei vertebrale cu rotația vertebrelor.
- Incapacitatea de a menține o poziție verticală din cauza deformărilor scheletice.
- Instabilitatea segmentelor coloanei vertebrale.
- Slăbiciune musculară a membrelor, pareză musculară cu decompensare.
- Tulburări ale funcțiilor motorii.
În prezența bolilor menționate mai sus, recrutul este trimis să se supună unei serii de examinări care vor confirma modificările patologice: CT, RMN, radiografie, scanare cu radioizotopi. Pe baza rezultatelor studiilor și a concluziei comisiei medicale consultative, recrutul este scutit de serviciul militar din cauza osteocondropatiei sau a complicațiilor acesteia.

