Expert medical al articolului
Noile publicații
Scarlatina
Ultima examinare: 04.07.2025

Tot conținutul iLive este revizuit din punct de vedere medical sau verificat pentru a vă asigura cât mai multă precizie de fapt.
Avem linii directoare de aprovizionare stricte și legătura numai cu site-uri cu reputație media, instituții de cercetare academică și, ori de câte ori este posibil, studii medicale revizuite de experți. Rețineți că numerele din paranteze ([1], [2], etc.) sunt link-uri clickabile la aceste studii.
Dacă considerați că oricare dintre conținuturile noastre este inexactă, depășită sau îndoielnică, selectați-o și apăsați pe Ctrl + Enter.
Epidemiologie
Rezervorul și sursa de infecție sunt pacienții cu amigdalită, scarlatină și alte forme clinice de infecție streptococică respiratorie, precum și purtătorii sănătoși de streptococi de grup A. Pacientul este cel mai periculos pentru ceilalți până în a 3-a săptămână de boală. Purtătorul de streptococi de grup A este răspândit în populație (15-20% din populația sănătoasă); mulți dintre purtători excretă agentul patogen pe o perioadă lungă de timp (luni și ani).
Scarlatina se transmite prin aerosoli (transmisie în aer) și prin contact (contact cu alimentele și gospodăriile). Infecția apare prin contact apropiat și pe termen lung cu o persoană bolnavă sau purtător.
Susceptibilitatea naturală a oamenilor la scarlatină este ridicată. Scarlatina apare la persoanele care nu au imunitate antitoxică atunci când sunt infectate cu tulpini toxigene de streptococi care produc toxine eritrogene de tipurile A, B și C. Imunitatea postinfecțioasă este specifică tipului; la infectarea cu streptococi de tip A dintr-un alt serovar, este posibilă o a doua infecție.
Scarlatina este răspândită, dar este mai frecventă în regiunile cu o climă moderată și rece. Din 1994 până în 2002, majoritatea cazurilor au fost la copii (96,4%). Prevalența scarlatinei în rândul populației urbane este semnificativ mai mare decât în rândul locuitorilor din mediul rural. Nivelul general și dinamica incidenței scarlatinei pe termen lung și lunar sunt determinate în principal de incidența copiilor preșcolari în grupuri organizate. În fiecare an, copiii care frecventează instituțiile de îngrijire a copiilor se îmbolnăvesc de 3-4 ori mai des decât copiii crescuți acasă. Această diferență este cea mai pronunțată în grupul copiilor din primii doi ani de viață (de 6-15 ori), în timp ce în rândul copiilor cu vârsta cuprinsă între 3 și 6 ani este mai puțin sesizabilă. Cele mai mari rate de purtător sănătos se observă în aceleași grupuri. Proporția focarelor de scarlatină cu un caz al bolii în instituțiile preșcolare a fost de 85,6%.
Incidența scarlatinei are o sezonalitate pronunțată toamnă-iarnă-primăvară. Incidența sezonieră reprezintă 50-80% din cazurile înregistrate într-un an. Incidența minimă se observă din iulie până în august; cea maximă - din noiembrie până în decembrie și din martie până în aprilie. Momentul creșterii sezoniere a incidenței este influențat decisiv de formarea sau reînnoirea unui grup organizat și de dimensiunea acestuia. În funcție de dimensiunea grupului, de caracteristicile formării și funcționării sale (centre mari de recreere pentru copii, unități militare etc.), incidența infecției streptococice crește după 11-15 zile, iar ratele sale maxime se înregistrează la 30-35 de zile de la formarea grupului. În instituțiile preșcolare, o creștere a incidenței se înregistrează de obicei după 4-5 săptămâni, iar incidența maximă este în săptămâna 7-8 din momentul formării grupului. În grupurile organizate, care se reînnoiesc o dată pe an, se observă o singură creștere sezonieră a scarlatinei. Cu o dublă reînnoire, se observă o dublă creștere sezonieră a incidenței, ceea ce este caracteristic în special organizațiilor militare.
Particularitățile epidemiologiei scarlatinei includ prezența unor creșteri și scăderi periodice ale incidenței. Pe lângă intervalele de 2-4 ani, se observă și intervale de timp mai lungi (40-45 de ani), cu o creștere semnificativă ulterioară a numărului de cazuri. De regulă, într-un interval de o sută de ani se înregistrează trei cicluri mari de creștere și scădere a incidenței. În ultimii ani, s-a atins rata minimă de incidență caracteristică perioadei interepidemice (50-60 la 100 mii de locuitori).
Conform lui N.I. Nisevich (2001), descoperirea antibioticelor și utilizarea lor pe scară largă au avut un impact semnificativ asupra naturii cursului și rezultatului scarlatinei la mijlocul secolului al XX-lea.
Evoluția cursului scarlatinei în secolul al XX-lea în funcție de tratamentul administrat
An |
Complicații, % |
Mortalitate, % |
Tratament |
1903 |
66 |
22.4 |
Simptomatic |
1910 |
60 |
13,5 |
- |
1939 |
54 |
4.3 |
Sulfonamide |
1940 |
54 |
2,3 |
Sulfonamide |
1945 |
53 |
0,44 |
Terapia cu penicilină pentru formele severe |
1949 |
28,7 |
0 |
Terapia cu penicilină pentru toți pacienții |
1953 |
4.4 |
0 |
Terapie obligatorie cu penicilină pentru toți pacienții și rezervare simultană a secțiilor |
Patogeneza
Agentul patogen pătrunde în corpul uman prin membrana mucoasă a faringelui și nazofaringelui; în cazuri rare, infecția este posibilă prin membrana mucoasă a organelor genitale sau a pielii afectate (scarlatină extrabucală). La locul aderenței bacteriene se formează un focar inflamator-necrotic. Dezvoltarea sindromului infecțios-toxic este cauzată de pătrunderea toxinei eritrogene (toxina Dick) în fluxul sanguin, precum și de acțiunea peptidului glican al peretelui celular streptococic. Ca urmare a toxinemiei, apare o expansiune generalizată a vaselor mici în toate organele, inclusiv pielea și membranele mucoase, și apare o erupție cutanată caracteristică. Ca urmare a producerii și acumulării de anticorpi antitoxici în timpul dezvoltării procesului infecțios și a legării acestora de toxine, simptomele intoxicației slăbesc și erupția cutanată dispare treptat. În același timp, apar semne moderate de infiltrare perivasculară și edem al dermului. Epiderma este saturată cu exudat, iar celulele epidermice se keratinizează, ceea ce duce la descuamarea pielii după dispariția erupției cutanate cauzate de scarlatină. Natura în plăci mari a descuamării în straturile groase ale epidermei de pe palme și tălpi poate fi explicată prin păstrarea unei legături puternice între celulele keratinizate din aceste zone.
Componentele peretelui celular streptococic (polisaharidă de grup A, peptid glican, proteină M) și produșii extracelulari (streptolizine, hialuronidază, ADNază etc.) provoacă dezvoltarea reacțiilor DTH, reacții autoimune, formarea și fixarea complexelor imune, tulburări ale sistemului hemostatic. În multe cazuri, acestea pot fi considerate cauza miocarditei, glomerulonefritei, arteritei, endocarditei și a altor complicații imunopatologice. Din formațiunile limfatice ale membranei mucoase a orofaringelui, agenții patogeni pătrund în ganglionii limfatici regionali prin vasele limfatice, unde se acumulează, însoțiți de reacții inflamatorii cu focare de necroză și infiltrare leucocitară. Bacteriemia ulterioară poate determina pătrunderea microorganismelor în diverse organe și sisteme și formarea de procese purulent-necrotice în acestea (limfadenită purulentă, otită, leziuni ale țesutului osos al regiunii temporale, dura mater, sinusuri temporale etc.).
Simptome scarlatină
Perioada de incubație a scarlatinei este de 1-10 (de obicei 2-4) zile. Scarlatina este clasificată în funcție de tip și severitate. Scarlatina cu sindrom de intoxicație febră, durere în gât și erupție cutanată este considerată tipică. Scarlatina atipică - arsură, extrafaringiană (arsură, rană, postpartum), precum și formele cele mai severe - hemoragică și hipertoxică. În funcție de severitate, se disting forme ușoare, moderate și severe. Simptomele tipice ale scarlatinei sunt, în primul rând, un debut acut. În unele cazuri, deja în primele ore ale bolii, temperatura crește la cifre mari, apar frisoane, slăbiciune, stare generală de rău, dureri de cap, tahicardie, uneori - dureri abdominale și vărsături. Cu febră mare în primele zile ale bolii, pacienții sunt agitați, euforici, mobili sau, dimpotrivă, leneși, apatici, somnolenți. Trebuie subliniat faptul că în evoluția modernă a scarlatinei, temperatura corpului poate fi scăzută.
Încă de la început, pacienții se plâng de simptome de durere în gât la înghițire. La examinare, se observă o hiperemie difuză luminoasă a amigdalelor, arcurilor, uvulei, palatului moale și peretelui posterior al faringelui („faringe în flăcări”). Hiperemia este mai pronunțată decât în cazul amigdalitei catarale obișnuite și este puternic limitată în punctul în care membrana mucoasă trece la palatul dur.
Se poate dezvolta amigdalită foliculară sau lacunară: pe amigdalele mărite, hiperemice și slăbite apar plăci mucopurulente, fibrinoase sau necrotice, sub formă de focare separate, mici sau, mai rar, profunde și răspândite. Limfadenita regională se dezvoltă în același timp: ganglionii limfatici cervicali anteriori sunt denși și dureroși la palpare. Limba este acoperită cu o placă alb-cenușie, iar până în a 4-a-5-a zi a bolii se limpezește, dobândește o culoare roșu aprins cu o nuanță de zmeură (limbă „de zmeură”); papilele limbii sunt hipertrofiate. În cazurile severe de scarlatină, se observă o culoare similară de „zmeură” și pe buze. În acest moment, simptomele amigdalitei încep să regreseze, dar plăcile necrotice dispar mult mai lent. Din sistemul cardiovascular, tahicardia este determinată pe fondul unei creșteri moderate a tensiunii arteriale.
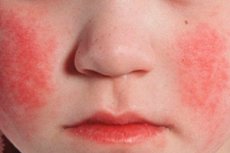
Exantemul scarlatin pe fondul hiperemiei cutanate apare în a 1-a 2-a zi a bolii. Erupția cutanată este un semn diagnostic important al bolii. Inițial, pe pielea feței, gâtului și a părții superioare a corpului apar elemente punctiforme, apoi erupția se deplasează rapid către suprafețele flexoare ale membrelor, părțile laterale ale pieptului și abdomenului, interiorul coapselor. În multe cazuri, dermografismul alb este clar exprimat. Un semn important al scarlatinei este îngroșarea erupției cutanate sub formă de dungi roșu închis în locurile pliurilor naturale, de exemplu, în cot, inghinal (simptomul Pastia) și zonele axilare. Uneori se găsesc abundente elemente punctiforme confluente, ceea ce creează o imagine de eritem continuu. Pe față, erupția cutanată este localizată pe obrajii hiperemici strălucitori, într-o măsură mai mică - pe frunte și tâmple, în timp ce triunghiul nazolabial este lipsit de elemente eruptive și este palid (simptomul Filatov). La apăsarea pe pielea palmei, erupția cutanată din această zonă dispare temporar (simptomul palmei). Datorită fragilității crescute a vaselor, peteșiile mici pot fi găsite în zona pliurilor articulare, precum și în locurile în care pielea este supusă frecării sau comprimată de îmbrăcăminte. Pe lângă punct, elementele miliare individuale apar sub forma unor bule mici, de dimensiunea unui cap de ac, umplute cu lichid transparent sau tulbure. Simptomele endoteliale (turnichetul Rumpel-Leede, „banda de cauciuc”, simptomul Konchalovsky) sunt pozitive.
Împreună cu erupția tipică a scarlatinei, se pot observa vezicule mici și elemente maculopapulare. Erupția poate apărea târziu, doar în a 3-a-4-a zi de boală, sau poate lipsi. Până în a 3-a-5-a zi, starea de sănătate a pacientului se îmbunătățește, temperatura începe să scadă treptat, erupția devine palidă, dispare treptat și până la sfârșitul primei-a doua săptămâni este înlocuită de o descuamare fină (pe palme și tălpi - placă mare) a pielii.
Intensitatea erupției cutanate și timpul necesar pentru dispariția acesteia variază. Uneori, în cazul unui caz ușor de scarlatină, erupția cutanată subțire dispare în câteva ore de la apariție. Severitatea și durata descuamării pielii sunt direct proporționale cu abundența erupției precedente.
Forma toxico-septică este considerată o formă tipică de scarlatină. Simptomele scarlatinei la adulții de acest tip sunt rareori detectate. Caracteristice sunt un debut rapid cu hipertermie, dezvoltarea rapidă a insuficienței vasculare (zgomote cardiace înăbușite, scăderea tensiunii arteriale, puls filamentos, extremități reci), hemoragii pe piele. În zilele următoare, apar complicații de tip infecțios-alergic (leziuni ale inimii, articulațiilor, rinichilor) sau septice (limfadenită, amigdalită necrotică, otită etc.).
Scarlatină extrafaringiană (extrabucală)
Portalul de infecție este locul leziunilor cutanate (arsuri, răni, canalul de naștere, focare streptodermice etc.). Erupția cutanată tinde să se răspândească de la locul introducerii agentului patogen. În această formă rară a bolii, nu există modificări inflamatorii la nivelul orofaringelui și ganglionilor limfatici cervicali. Limfadenita apare în apropierea portalului de intrare al infecției.
Forme latente de scarlatină. Adesea întâlnite la adulți. Caracterizate prin intoxicație slabă, inflamație catarală în orofaringe, erupție cutanată rară, palidă, care dispare rapid. La adulți, este posibilă o evoluție severă a bolii - formă toxico-septică.
Ce te deranjează?
Complicații și consecințe
Patogeneza complicațiilor se bazează pe trei factori: alergia, reinfecția și suprainfecția. Cele mai frecvente complicații includ limfadenita purulentă și necrotică, otita purulentă, sinuzita, artrita purulentă, precum și complicațiile de geneză infectio-alergică, mai frecvente la adulți - glomerulonefrita difuză, miocardita, sinovita.
Indicații pentru consultarea altor specialiști
- Otorinolaringolog (otită, sinuzită).
- Chirurg (limfadenită purulentă).
- Reumatolog (limfadenită purulentă).
Diagnostice scarlatină
Diagnosticul clinic al scarlatinei se bazează pe următoarele date:
- debut acut al bolii, febră, intoxicație;
- amigdalită acută catarală, catar-purulentă sau necrotică;
- erupție cutanată abundentă, punctată, în pliurile naturale ale pielii.
Diagnosticul de laborator al scarlatinei înregistrează următoarele modificări:
- leucocitoză neutrofilă cu deplasare la stânga, VSH crescut;
- creștere abundentă a streptococilor beta-hemolitici la însămânțarea materialului de la locul infecției pe agar-sânge;
- creșterea titrurilor de anticorpi la antigenele streptococice: proteina M, polizaharida A, streptolizina O etc.
Cultura pură a agentului patogen nu este practic izolată datorită tabloului clinic caracteristic al bolii și a distribuției largi a bacteriilor la persoanele sănătoase și la pacienții cu alte forme de infecție streptococică. Pentru diagnostic expres, se utilizează RCA, care determină antigenul streptococic.
Ce trebuie să examinăm?
Ce teste sunt necesare?
Diagnostic diferentiat
Scarlatina trebuie diferențiată de rujeolă, rubeolă, pseudotuberculoză și dermatită medicamentoasă.
Rujeola se caracterizează printr-o perioadă catarală (conjunctivită, fotofobie, tuse seacă), pete Belsky-Filatov-Koplik, apariția erupțiilor cutanate în etape, erupție maculopapulară mare pe un fundal de piele palidă.
În rubeolă, intoxicația este slab exprimată sau absentă; mărirea ganglionilor limfatici cervicali posteriori este caracteristică; o erupție cutanată cu pete mici pe un fond de piele palidă, mai abundentă pe spate și pe suprafețele extensoare ale extremităților.
În bolile induse de medicamente, erupția cutanată este mai abundentă în apropierea articulațiilor, pe abdomen, fese. Polimorfismul erupției cutanate este caracteristic: alături de erupțiile punctiforme, apar elemente papulare, urticariene. Alte semne clinice ale scarlatinei lipsesc: amigdalită, limfadenită, intoxicație, aspect caracteristic al limbii etc. Stomatita apare adesea.
În pseudotuberculoză, se observă adesea disfuncție intestinală, dureri abdominale și dureri articulare. Elementele erupției cutanate sunt mai rugoase, situate pe un fond palid. Se poate observa îngroșarea erupției cutanate pe mâini și picioare („mănuși”, „șosete”), pe față, inclusiv pe triunghiul nazolabial. Ficatul și splina sunt adesea mărite.
Când se detectează depozite fibrinoase, și mai ales când acestea se extind dincolo de amigdale, trebuie efectuat diagnosticul diferențial al scarlatinei cu difteria.
Cine să contactați?
Tratament scarlatină
Scarlatina se tratează acasă, cu excepția cazurilor severe și complicate. Pacientul trebuie să stea la pat timp de 7 zile. Medicamentul de elecție este benzilpenicilină în doză de 15-20 mii U/kg pe zi (5-7 zile). Medicamentele alternative sunt macrolidele (eritromicină 250 mg de patru ori pe zi sau 500 mg de două ori pe zi) și cefalosporinele de primă generație (cefazolină 50 mg/kg pe zi). Cura tratamentului este de 5-7 zile. Dacă există contraindicații pentru aceste medicamente, se utilizează peniciline semisintetice și lincosamide. Acasă, se recomandă utilizarea medicamentelor sub formă de comprimate (fenoximetilpenicilină, eritromicină). Se prescrie gargară cu o soluție de furacilină 1:5000, infuzii de mușețel, gălbenele și eucalipt. Vitaminele și antihistaminicele sunt indicate în doze terapeutice normale. Tratamentul simptomatic al scarlatinei se utilizează conform indicațiilor.
Prevenirea suprainfecției și reinfecției se asigură prin respectarea regimului antiepidemic corespunzător în secție: pacienții sunt internați în secții mici sau în boxe, izolați dacă apar complicații; este de dorit ca secțiile să fie ocupate simultan.
Examen clinic
Monitorizarea ambulatorie a celor recuperați se efectuează timp de o lună după externarea din spital. După 7-10 zile, se efectuează un examen clinic și analize de urină și sânge de control, iar dacă este indicat, se efectuează o electrocardiogramă (ECG). Dacă se detectează o patologie, este necesară o reluare a examenului după 3 săptămâni, după care pacientul este scos din registrul ambulatoriu. Dacă se detectează o patologie, pacientul recuperat este transferat la observația unui reumatolog sau nefrolog.
Medicamente
Profilaxie
În caz de scarlatină, următorii pacienți sunt supuși spitalizării obligatorii:
- cu forme severe și moderate de infecție;
- din instituții pentru copii cu ședere non-stop a copiilor (case de copii, orfelinate, internate, sanatorii etc.);
- din familii cu copii sub 10 ani care nu au avut scarlatină;
- din familii în care există persoane care lucrează în instituții preșcolare, secții chirurgicale și de maternitate, spitale și clinici pentru copii, cantine de lapte, dacă este imposibil să fie izolate de persoana bolnavă;
- când îngrijirea adecvată la domiciliu nu este posibilă.
Un pacient cu scarlatină este externat din spital după recuperarea clinică, dar nu mai devreme de 10 zile de la debutul bolii.
Procedura de admitere în instituții pentru copii a persoanelor care au avut scarlatină și amigdalită
- Convalescenții dintre copiii care frecventează instituțiile preșcolare și primele 2 clase ale școlii au voie să intre în acestea la 12 zile după recuperarea clinică.
- O izolare suplimentară de 12 zile a copiilor cu scarlatină din instituțiile închise pentru copii după externarea din spital în aceeași instituție este permisă dacă există condiții pentru izolarea fiabilă a convalescenților.
- Convalescenții din grupul profesiilor decretate sunt transferați la un alt loc de muncă timp de 12 zile din momentul recuperării clinice, unde nu vor prezenta pericol epidemic.
- Pacienții cu amigdalită provenită dintr-un focar de scarlatină, identificați în termen de șapte zile de la data înregistrării ultimului caz de scarlatină, nu sunt internați în instituțiile menționate mai sus timp de 22 de zile de la data îmbolnăvirii lor (la fel ca și pacienții cu scarlatină).
Când se înregistrează cazuri de scarlatină într-o instituție preșcolară, grupa în care se află pacientul este pusă în carantină timp de 7 zile din momentul izolării ultimului pacient cu scarlatină. Termometria, examinarea faringelui și a pielii copiilor și a personalului sunt obligatorii în grup. Dacă la oricare dintre copii se detectează temperatură ridicată sau simptome ale unei boli acute a tractului respirator superior, se recomandă izolarea imediată a acestora de ceilalți. Toate persoanele care au intrat în contact cu pacienții și au boli inflamatorii cronice ale nazofaringelui sunt supuse igienizării cu tomicid timp de 5 zile (clătirea sau irigarea faringelui de patru ori pe zi înainte de mese). În camera în care se află pacientul, se efectuează o dezinfecție curentă regulată cu o soluție de cloramină 0,5%; vasele și lenjeria sunt fierte în mod regulat. Nu se efectuează dezinfecția finală.
Copiii care frecventează grupele preșcolare și primele două clase, care nu au avut scarlatină și au intrat în contact cu o persoană bolnavă la domiciliu, nu au voie să intre în creșă timp de 7 zile de la momentul ultimului contact cu persoana bolnavă. În cazul în care se detectează infecții respiratorii acute (amigdalită, faringită etc.), copiii sunt examinați pentru erupții cutanate și suspendați de la ore (cu notificarea medicului local). Aceștia sunt admiși în creșe după ce s-au vindecat și prezintă un certificat de tratament cu antibiotice. Persoanele cu profesii autorizate care au intrat în contact cu persoana bolnavă au voie să lucreze, dar sunt plasate sub observație medicală timp de 7 zile pentru a depista prompt scarlatina sau amigdalita.


 [
[