Expert medical al articolului
Noile publicații
Ventriculită
Ultima examinare: 04.07.2025

Tot conținutul iLive este revizuit din punct de vedere medical sau verificat pentru a vă asigura cât mai multă precizie de fapt.
Avem linii directoare de aprovizionare stricte și legătura numai cu site-uri cu reputație media, instituții de cercetare academică și, ori de câte ori este posibil, studii medicale revizuite de experți. Rețineți că numerele din paranteze ([1], [2], etc.) sunt link-uri clickabile la aceste studii.
Dacă considerați că oricare dintre conținuturile noastre este inexactă, depășită sau îndoielnică, selectați-o și apăsați pe Ctrl + Enter.
Dacă un medic diagnostichează ventriculită, înseamnă că s-a dezvoltat o complicație care amenință nu numai sănătatea, ci și viața pacientului. Patologia este o reacție inflamatorie care afectează pereții ventriculelor cerebrale: este o boală infecțioasă intracraniană gravă care se dezvoltă la pacienții care suferă de diverse afecțiuni ale sistemului nervos central - în special, problema principală poate fi traumatismul cerebral, intervențiile chirurgicale intracraniene, bolile infecțioase și inflamatorii. Rata mortalității cauzate de complicații este foarte mare. [ 1 ]
Epidemiologie
Dacă luăm în considerare informațiile statistice privind ventriculita, putem observa că majoritatea autorilor menționează frecvența cazurilor de boală, fie în funcție de cauza acesteia, fie ca complicații ale altor patologii ale sistemului nervos. Nu se țin statistici separate privind ventriculita.
Conform Centrului American pentru Controlul și Prevenirea Bolilor, în general, leziunile infecțioase ale sistemului nervos central se află pe locul unsprezece printre toate infecțiile spitalicești, cu o rată de incidență de 0,8% (peste 5,5 mii de pacienți anual).
Până în prezent, cel mai studiat tip patogenetic al bolii este ventriculita, care s-a dezvoltat ca urmare a procedurii de drenaj ventricular. În astfel de cazuri, ventriculita s-a dezvoltat la 0-45% dintre pacienți. Dacă luăm în considerare frecvența dezvoltării complicațiilor în funcție de durata drenajului, cifra este de 11-12 pacienți la mia de zile de drenaj. În același timp, de-a lungul anilor, numărul de cazuri scade treptat, ceea ce se poate datora îmbunătățirii tehnicilor medicale de manipulare și diagnostic, precum și optimizării calității procesării instrumentelor chirurgicale.
Unii experți au făcut o paralelă în apariția ventriculitei și meningoencefalitei în urma operațiilor neurochirurgicale. Prevalența acestor patologii, conform diverselor surse, este de 1-23%: un interval procentual atât de larg este asociat cu diferitele criterii de diagnostic utilizate în cercetare. Multe studii au luat în considerare doar acele cazuri în care culturile de lichid cefalorahidian au relevat creșterea anumitor microorganisme patogene. [ 2 ]
Incidența ventriculitei asociate cateterului ventricular (sau ventriculitei asociate asistenței medicale) variază de la 0 la 45%, în funcție de tehnica de inserție și de tratament (de obicei, mai puțin de 10%).[ 3 ],[ 4 ]
Cauze ventriculită
Ventriculita este o boală infecțioasă. La nou-născuți, infecția apare in uter. La pacienții mai în vârstă, cauzele sunt cel mai adesea următoarele:
- Leziuni traumatice craniocerebrale deschise, fracturi ale bazei sau bolții craniene, alte leziuni care provoacă leziuni ale țesuturilor cerebrale situate în zona periventriculară, precum și formarea de fistule cerebrospinale prin care pătrunde infecția. O reacție inflamatorie se dezvoltă atunci când flora patogenă pătrunde în spațiul ventricular.
- Leziuni craniene penetrante – în special, răni prin împușcare, penetrarea diferitelor obiecte străine, care implică pătrunderea infecției în țesutul cerebral.
- Un abces cerebral localizat în apropierea sistemului ventricular. Când leziunea se deschide spontan, conținutul său purulent intern se scurge în ventricul sau în spațiul periventricular. Drept urmare, se dezvoltă ventriculita.
- Inflamația creierului, encefalita, se poate răspândi la ventricule - în special, agenții infecțioși pătrund în cavitatea ventriculară.
- Inflamație purulentă a meningelui. Meningele spinal sunt în imediata apropiere a spațiului subarahnoidian, care este umplut cu lichid cefalorahidian și face parte din sistemul general al lichidului cefalorahidian. Flora patogenă pătrunde în tracturile spinale, se răspândește prin ventricule, provocând un proces inflamator precum ventriculomeningita.
- Operații neurochirurgicale. În cazul încălcărilor aseptice în timpul operației în zona ventriculelor cerebrale, este posibilă pătrunderea unui agent infecțios în spațiul ventricular. Acest lucru este posibil cu sterilizarea insuficientă a instrumentelor chirurgicale, cum ar fi acul de puncție, drenurile etc.
Factorii de risc crescuți pentru dezvoltarea ventriculitei includ cazurile de traumatisme și alte leziuni craniene, manipulări chirurgicale la nivelul creierului și infecții intrauterine ale fătului (procese septice). [ 5 ]
Factori de risc
Grupul de risc pentru dezvoltarea ventriculitei include pacienții cu următoarele caracteristici:
- patologii oncologice, afecțiuni hematologice cronice;
- dependența de droguri, dependența cronică de alcool;
- leziuni cerebrale traumatice frecvente;
- tulburări endocrine;
- stări imunodeficitare de diverse origini (boli genetice, infecție cu HIV, asplenie etc.);
- vârstă înaintată (peste 70 de ani). [ 6 ]
Factorii de risc suplimentari pentru dezvoltarea ventriculitei includ:
- vizită târzie la medic (mai târziu de a treia zi din momentul în care s-a dezvoltat procesul patologic);
- acordarea incorectă a primului ajutor în etapa pre-spitalicească sau lipsa asistenței necesare;
- ateroscleroză arterială cerebrală cu semne de insuficiență cerebrovasculară pe fondul hipertensiunii arteriale.
Dacă pacientul aparține unuia dintre grupele de risc sau prezintă oricare dintre factorii de risc, atunci acest lucru indică în mod clar o probabilitate ridicată a unei evoluții severe sau complicate a patologiei, care poate necesita utilizarea de urgență și competentă a măsurilor terapeutice și de reabilitare. [ 7 ]
Factorii importanți în dezvoltarea ventriculitei sunt:
- prezența sângelui în ventricule sau în spațiul subarahnoidian;
- prezența altor infecții sistemice;
- scurgeri de lichid cefalorahidian, în special la pacienții cu traumatisme penetrante la nivelul capului;
- drenajul prelungit al ventriculelor cerebrale și introducerea de fluide de spălare în acestea.
Mulți experți subliniază implicarea colectării frecvente de LCR prin cateterizare pentru examinare în dezvoltarea ventriculitei. Conform unor informații, dacă cateterizarea continuă mai mult de o săptămână, aceasta crește semnificativ probabilitatea dezvoltării unui proces infecțios. Cu toate acestea, problema duratei drenajului și a necesității înlocuirii profilactice a cateterului este încă controversată. Unii autori sugerează tunelizarea cateterului pentru a reduce riscul de ventriculită de la orificiul de drenaj până la zona de ieșire din piele. Se recomandă realizarea unei adâncituri mai mici de 50 mm de la orificiul de drenaj sau scoaterea cateterului în zona toracică sau în segmentul superior al peretelui abdominal anterior. [ 8 ]
Patogeneza
Există diferite modalități prin care un agent infecțios poate pătrunde în ventriculele cerebrale. Astfel, dezvoltarea ventriculitei poate începe ca urmare a aportului direct de microorganisme patogene din mediul extern. Acest lucru se întâmplă în cazul leziunilor craniocerebrale deschise, în timpul operațiilor neurochirurgicale - de exemplu, zona de risc include intervenții precum instalarea drenajului ventricular la pacienții cu hemoragii craniene, hidrocefalie acută, șuntarea spinală a valvei și alte operații cu acces deschis. Sunt posibile și răspândirea prin contact a infecției în timpul deschiderii unui abces cerebral în sistemul ventricular, răspândirea hematogenă în timpul circulației bacteriilor în fluxul sanguin, penetrarea cefalorahidiană în timpul fluxului invers al lichidului cefalorahidian la pacienții cu meningită primară și secundară sau meningoencefalită.
Probabil, fluxul invers al lichidului cefalorahidian are loc în timpul transformării mișcării pulsatile a lichidului cefalorahidian printr-o deteriorare a elasticității spațiilor subarahnoidiene intracraniene, cauzată de modificări inflamatorii sau hemoragii. [ 9 ]
Mecanismul indicat de dezvoltare a ventriculitei determină asocierea frecventă a bolii cu un proces inflamator la nivelul meningelor. [ 10 ]
Ca urmare a deschiderii unui abces cerebral în sistemul ventricular, apare și ventriculita. Dar se întâlnește adesea și o altă variantă, „în oglindă”: cu o evoluție complicată a ventriculitei, se dezvoltă un focar de encefalită în țesuturile adiacente cu formarea unui abces cerebral.
Simptome ventriculită
Dacă ventriculita se dezvoltă pe fondul unor traumatisme penetrante sau leziuni ale plăgilor, pacientul prezintă o deteriorare generală puternică și bruscă a stării de sănătate. Temperatura corpului crește, iar indicatorii depășesc 38°C. O imagine similară se observă și în cazul deschiderii spontane a unui abces cerebral. Dacă pacienții sunt conștienți, cel mai adesea se plâng de dureri de cap severe și agitație crescândă. Există o creștere semnificativă a ritmului cardiac (mai mult de 120-130 de bătăi pe minut), paloare sau roșeață a pielii (care este deosebit de vizibilă pe față), dificultăți de respirație, vărsături, după care acestea nu devin mai ușoare. Sindromul meningeal este clar definit.
Activitatea motorie crescută (agitația psihomotorie) este înlocuită de convulsii tonico-clonice sau clonice. În timpul atacurilor se observă o afectare progresivă a conștienței. Pacientul devine letargic, inhibat, somnolent: stadiul de stupoare începe cu o intrare treptată într-o stare comatoasă. Corpul pacientului este epuizat, ceea ce poate fi însoțit de o ușoară scădere a temperaturii până la nivelul subfibrilației, precum și de o scădere a intensității manifestărilor meningeale.
Dacă ventriculita se dezvoltă la un nou-născut ca urmare a unei infecții intrauterine, atunci există un proces inflamator seros care nu este însoțit de semne clinice. Patologia este determinată în timpul diagnosticului ecografic. Când patologia se dezvoltă ca o complicație septică, simptomele patognomonice lipsesc, dar starea copilului se agravează semnificativ. [ 11 ]
Tabloul clinic inițial al dezvoltării ventriculitei se face rapid cunoscut, deoarece se dezvoltă literalmente „sub ochii noștri”. Caracteristice sunt durerile de cap difuze severe, atacurile de vărsături pe fondul absenței grețurilor și a ușurării. Starea generală de sănătate se deteriorează rapid. Stările severe sunt însoțite de schimbări frecvente ale perioadelor de excitație și apatie, atacuri convulsive, apariția halucinațiilor și a stări de conștiență afectate, dezvoltarea stuporii și a stării comatoase.
Următoarele sunt considerate semne patognomonice ale ventriculitei:
- hiperestezie (sensibilitate crescută);
- simptome musculo-tonice;
- sindromul durerii.
Sensibilitatea crescută în timpul dezvoltării ventriculitei este o creștere a sensibilității sonore, luminoase și tactile. Un semn musculo-tonic pronunțat este rigiditatea mușchilor occipitali (tonus crescut), care poate fi determinată prin înclinarea pasivă a capului cu o încercare de a aduce bărbia pacientului la piept. Starea de hipertonicitate musculară poate fi determinată și de poziția particulară a pacientului, care stă întins pe o parte, arcuindu-și spatele și dându-și capul pe spate, aplecându-și și trăgându-și picioarele spre stomac.
Sindromul durerii afectează capul, ochii și se observă la punctele de ieșire ale nervului trigemen, în regiunea occipitală și pe pomeți. [ 12 ]
Ventriculita la nou-născuți
Diagnosticul și tratamentul anomaliilor congenitale ale sistemului nervos central cu dezvoltarea ventriculitei reprezintă o problemă foarte importantă în medicină, deoarece în ultimii ani această patologie a devenit din ce în ce mai frecventă. Ventriculita purulentă este o complicație intracraniană deosebit de severă cauzată de pătrunderea microflorei în ventriculele cerebrale. Nu există o imagine CT caracteristică pentru această patologie. Poate fi detectată atunci când un abces pătrunde în ventricule, când se formează o fistulă cefalorahidiană care comunică cu ventriculele sau pe baza manifestărilor clinice și a lichidului cefalorahidian. [ 13 ]
Dezvoltarea meningoencefalitei purulente și a ventriculitei este posibilă în cazul hidrocefaliei interne ocluzive progresive. Complicația se poate manifesta ca urmare a infecției ascendente în combinația unui defect congenital al sistemului nervos central cu o hernie spinală infectată sau în cazul hidrocefaliei izolate cu generalizarea meningoencefalitei.
Semnele clinice caracteristice hidrocefaliei și ventriculitei sunt creșterea rapidă a circumferinței craniului, tetrapareza spastică, manifestările meningeale intense, hipertermia stabilă prelungită. În coexistența herniilor cerebrospinale, simptomele sunt completate de parapareza inferioară, disfuncția organelor pelvine cu prezența unui sac herniar tensionat.
Evoluția procesului inflamator este de obicei severă, pe fondul unei insuficiențe neurologice macroscopice. Având în vedere complexitatea tratamentului, gradul de mortalitate, severitatea dizabilității, un punct important ar trebui să fie îmbunătățirea măsurilor preventive în timpul planificării sarcinii. Este important să se efectueze diagnostice prenatale calificate și, dacă este necesar, tratament pas cu pas în primele luni de viață ale bebelușului, înainte de apariția complicațiilor și a stărilor decompensate. Se recomandă efectuarea acestui lucru numai într-o clinică sau departament specializat de neurochirurgie.
Neurosonografia este considerată cea mai informativă metodă de screening pentru determinarea morfologică a leziunilor cerebrale la copii în perioada neonatală. Neurosonografia are cea mai mare valoare diagnostică în ceea ce privește identificarea anomaliilor congenitale ale sistemului nervos central, hidrocefaliei interne, hemoragiilor periventriculare și leucomalaciei în stadiul de formare a chisturilor. [ 14 ]
Formulare
Primele informații despre existența ventriculitei au fost obținute acum aproape o sută de ani. Au fost publicate de americanul specialist în patohistologie S. Nelson. Puțin mai devreme, s-au făcut presupuneri despre apartenența ependimatitei granulare la leziunile cronice ale ependimului cerebral: patologia, potrivit medicilor, s-ar putea dezvolta ca o complicație a tuberculozei, sifilisului, intoxicației cronice cu alcool, echinococozei, demenței senile și altor patologii cronice ale sistemului nervos central. Lucrările Dr. Kaufman, care credea că factorii principali în dezvoltarea bolii erau leziunile traumatice și alcoolice, procesele infecțioase acute, au fost importante.
Descrierile lui Nelson asupra bolii includ o analiză a formei cronice de hidrocefalie. În special, medicul a subliniat dificultățile în determinarea etiologiei ependimatitei granulare, deoarece patologia poate avea atât natură inflamatorie, cât și non-inflamatorie. [ 15 ]
Ulterior, în medicină au fost folosiți și alți termeni pentru a caracteriza boala - în special, sunt menționate ependimatita, ependimita, abcesul intraventricular, empiem ventricular și chiar așa-numitul „piocefalie”. După presupunerea dezvoltării unui proces inflamator în interiorul vaselor, termenul de corioependimatită a fost introdus în uzul medical de Dr. A. Zinchenko (acum aproximativ cincizeci de ani). În plus, au fost definite următoarele tipuri ale bolii:
- ventriculită nespecifică (alergică, infecțioasă, virală, sinusogenă, amigdalită, reumatică, otogenă, posttraumatică și patologică de intoxicație);
- ventriculită specifică (patologie tuberculoasă, sifilitică, parazitară).
Cursul bolii a fost împărțit în stadii acute, subacute și cronice.
În funcție de calitatea dinamicii cerebrospinale, au început să se distingă următoarele tipuri de patologii:
- ventriculită ocluzivă pe fondul obliterării pasajelor de lichid cefalorahidian;
- ventriculită neocluzivă în faza de hipersecreție sau hiposecreție (varianta fibrosclerotică cu hipotensiune arterială).
Mai târziu, numele de ependimatită a fost abia menționat în cercurile medicale. Termenul „ventriculită” a devenit mult mai răspândit și se poate dezvolta în următoarele forme:
- formă primară, cauzată de penetrarea directă a infecției în structurile ventriculare - de exemplu, în timpul leziunilor și rănilor penetrante, operațiilor chirurgicale;
- formă secundară, care apare atunci când microorganismele patogene intră dintr-un focar existent în organism - de exemplu, cu meningoencefalită, abces cerebral.
Complicații și consecințe
Pe măsură ce se dezvoltă procesul inflamator din sistemul ventricular – ventriculita, puroiul pătrunde în lichidul cefalorahidian. Drept urmare, lichidul cefalorahidian devine mai vâscos, iar circulația acestuia este perturbată. Starea se agravează dacă canalele lichidului cefalorahidian sunt înfundate cu acumulări de mase purulente. Presiunea intracraniană crește, structurile creierului sunt comprimate și se dezvoltă edemul cerebral.
Când procesul inflamator se extinde la cel de-al patrulea ventricul, cavitatea acestuia din urmă se extinde, iar hidrocefalia care se dezvoltă duce la compresia trunchiului cerebral adiacent. Sunt afectați centrii vitali localizați în rahidianul medulla oblongata și în punte. Creșterea presiunii duce la disfuncții respiratorii și cardiovasculare, ceea ce crește semnificativ riscul de deces al pacientului. [ 16 ]
Cea mai gravă consecință a ventriculitei este decesul. În alte cazuri, sunt posibile dizabilități și demență.
Pacienții recuperați pot prezenta efecte reziduale sub formă de astenie, instabilitate emoțională, dureri de cap cronice și hipertensiune intracraniană.
Condiții necesare pentru tratamentul cu succes al pacienților cu ventriculită:
- măsuri diagnostice prompte și complete, cu terapie adecvată și competentă;
- abordare individuală și cuprinzătoare;
- igienizarea completă a focarului infecțios primar. [ 17 ]
Diagnostice ventriculită
Principalul criteriu de diagnostic pentru ventriculită este un indicator pozitiv al infecției în lichidul cefalorahidian sau prezența a cel puțin două simptome caracteristice ale bolii:
- o afecțiune febrilă cu o temperatură care depășește 38°C, dureri de cap, semne meningeale sau simptome ale afectării nervilor cranieni;
- modificări ale compoziției lichidului cefalorahidian (pleocitoză, conținut crescut de proteine sau conținut scăzut de glucoză);
- prezența microorganismelor în timpul examinării microscopice a lichidului cefalorahidian colorat prin Gram;
- izolarea microorganismelor din sânge;
- un test de laborator diagnostic pozitiv al lichidului cefalorahidian, sângelui sau urinei fără detectarea culturii (aglutinare cu latex);
- titrul anticorpilor diagnostici (IgM sau o creștere de patru ori a titrului IgG în seruri pereche).
De o importanță decisivă pentru diagnostic sunt caracteristicile clinice și neurologice ale ventriculitei, precum și rezultatele testelor de laborator. În timpul tomografiei computerizate, se poate determina o ușoară creștere a densității lichidului cefalorahidian, care se datorează prezenței puroiului și detritusului, precum și o scădere periventriculară a densității ca urmare a edemului ependimului modificat inflamator din stratul subependimar. [ 18 ]
În multe cazuri, diagnosticul de ventriculită este confirmat prin detectarea localizării paraventriculare a zonelor de distrugere a creierului care comunică cu cavitatea ventriculară, în combinație cu alte simptome. [ 19 ]
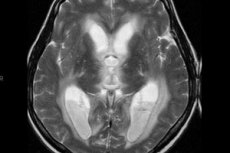
Metoda optimă pentru neurovizualizarea ventriculitei este imagistica prin rezonanță magnetică a creierului utilizând DWI, FLAIR și T1-WI cu substanță de contrast. Cel mai adesea, în timpul diagnosticării RMN a unui pacient în poziție orizontală, este posibilă detectarea detritusului și puroiului intraventricular, cu localizare predominantă în zona coarnelor occipitale sau a triunghiurilor ventriculelor laterale, uneori în ventriculul al patrulea. Un alt semn RMN al ventriculitei este prezența unui contur accentuat al mucoasei ventriculare (caracteristică pentru 60% din cazuri). Există, de asemenea, semne de plexită coroidiană, inclusiv un semnal neclar de estompare a limitelor plexului coroidian mărit.
În copilăria timpurie, neurosonografia este utilizată ca principală metodă de diagnostic: imaginea ventriculitei este similară ca semne cu cea observată în tomografia computerizată sau imagistica prin rezonanță magnetică:
- creșterea ecogenității lichidului cefalorahidian și detectarea altor incluziuni ecogene datorită prezenței puroiului și detritusului;
- creșterea ecogenității și îngroșarea pereților ventriculari (în special, din cauza depozitelor de fibrină);
- ecogenitate crescută a plexului coroidian, cu estompare și deformare a contururilor. [ 20 ]
Testele includ analize de sânge și lichid cefalorahidian:
- conținutul de glucoză din lichidul cefalorahidian este mai mic de 40% din conținutul de glucoză din plasmă (mai puțin de 2,2 mmol pe litru);
- conținutul de proteine din lichidul cefalorahidian crește;
- cultura microbiologică a lichidului cefalorahidian este pozitivă sau agentul patogen este detectat într-un frotiu de lichid cefalorahidian (cu colorație Gram);
- se observă citoză în lichidul cefalorahidian cu un nivel de neutrofile de 50% sau mai mare din conținutul total;
- leucocitoza cu deplasare a benzii se observă în sânge;
- nivelurile plasmatice ale proteinei C reactive cresc. [ 21 ]
Etiologia bolii se stabilește prin izolarea culturală a agentului patogen în timpul însămânțării bacteriologice a lichidului cefalorahidian și a sângelui. Este imperativ să se țină cont de durata și atipicitatea creșterii culturii. Testele serologice (RSK, RNGA, RA) implică studiul serurilor pereche la intervale de două săptămâni. [ 22 ]
Diagnosticul instrumental include imagistica computerizată sau prin rezonanță magnetică, neurosonografia și puncția lombară. Encefalografia este utilizată pentru a evalua starea funcțională a creierului și amploarea deteriorării țesutului nervos. Electroneuromiografia demonstrează severitatea deteriorării căilor nervoase conductive dacă pacientul prezintă pareze sau paralizie.
Diagnostic diferentiat
Când la RMN se detectează un semnal hiperintensiv intraventricular, se efectuează diagnosticul diferențial al ventriculitei cu hemoragie intraventriculară. Practica clinică arată că, în cazuri relativ rare, se detectează un semnal hiperintensiv patologic:
- în 85% din cazuri cu modul FLAIR;
- în 60% în modul T1-VI cu contrast;
- în 55% din cazuri – în modul DVI. [ 23 ]
Este important de luat în considerare faptul că zonele de hiperintensitate periventriculară de tip limitrof se observă și la pacienții cu hidrocefalie, fără complicații infecțioase, care este asociată cu migrarea transependimară a lichidului cefalorahidian și formarea edemului periventricular. [ 24 ]
Cine să contactați?
Tratament ventriculită
Cea mai importantă măsură în tratamentul ventriculitei este terapia cu antibiotice. Pentru ca un astfel de tratament să fie cât mai eficient posibil, se selectează un set de medicamente pentru etapa terapeutică inițială, ținând cont de cauza presupusă a bolii și de indicatorii microbiologici. Medicul stabilește doza cea mai potrivită și frecvența administrării antibioticelor. [ 25 ]
Prescrierea rațională a medicamentelor implică determinarea factorului etiologic al bolii și determinarea sensibilității culturii izolate a microorganismului la antibiotice. Metodele bacteriologice ajută la determinarea agentului patogen după 2-3 zile de la momentul recoltării materialului. Rezultatul sensibilității microorganismelor la medicamentele antibacteriene poate fi evaluat după încă 24-36 de ore. [ 26 ]
Tratamentul antibacterian al pacienților cu ventriculită trebuie inițiat cât mai curând posibil, fără a pierde timpul așteptând rezultatele diagnosticelor instrumentale și examinarea lichidului cefalorahidian, imediat după recoltarea de sânge pentru sterilitate. Dozele de antibiotice sunt stabilite ca fiind maxime admise. [ 27 ]
Tratamentul empiric al ventriculitei implică în mod necesar utilizarea Vancomicinei în combinație cu Cefepimă sau Ceftriaxonă. Dacă pacientul are peste 50 de ani sau dacă boala a fost precedată de o stare de imunodeficiență, Amikacina este prescrisă ca medicament adjuvant. [ 28 ]
Un regim alternativ potrivit pentru pacienții cu reacții alergice severe la antibioticele β-lactamice implică utilizarea de Moxifloxacină sau Ciprofloxacină în combinație cu Vancomicină. Pacienții cu vârsta peste 50 de ani sau care suferă de imunodeficiență primesc suplimentar Trimetoprim/Sulfometoxazol. [ 29 ]
Cu aproximativ 15 minute înainte de prima administrare a medicamentului antibacterian, trebuie administrată o injecție cu dexametazonă în doză de 0,15 mg per kilogram de greutate corporală. Dacă în timpul microscopiei sedimentului din lichidul cefalorahidian se detectează diplococi gram-pozitivi sau se detectează o reacție pozitivă de aglutinare cu latex la pneumococi în sânge sau lichidul cefalorahidian, atunci administrarea dexametazonei se continuă la fiecare 6 ore timp de 2-4 zile, în aceeași doză. În alte situații, nu trebuie utilizată dexametazona. [ 30 ]
Ventriculita poate necesita administrarea intraventriculară suplimentară de agenți antibacterieni. Astfel, vancomicina, colistina și aminoglicozidele sunt considerate medicamente sigure și eficiente în acest scop. Polimixina B este considerată opțiunea optimă. Dozajul se stabilește empiric, ținând cont de atingerea conținutului terapeutic necesar al medicamentului în lichidul cefalorahidian. [ 31 ]
Administrarea epidurală a următoarelor medicamente este posibilă:
- Vancomicină 5-20 mg pe zi;
- Gentamicină 1-8 mg pe zi;
- Tobramicină 5-20 mg pe zi;
- Amikacină 5-50 mg pe zi;
- Polimixină B 5 mg pe zi;
- Colistină 10 mg pe zi;
- Quinupristină sau Dalfopristină 2-5 mg pe zi;
- Teicoplanină 5-40 mg pe zi.
Orice antibiotice β-lactamice, în special penicilinele, cefalosporinele și carbapenemele, nu sunt potrivite pentru administrare subarahnoidiană deoarece cresc activitatea convulsivă.
Combinația dintre administrarea intravenoasă și intraventriculară a antibioticelor este întotdeauna mai preferabilă și mai eficientă. [ 32 ]
Pe măsură ce rezultatele studiului lichidului cefalorahidian și ale rezistenței florei microbiene la terapia antibiotică sunt gata, medicul corectează tratamentul antibacterian, selectând un medicament la care microorganismele sunt deosebit de sensibile. [ 33 ]
Efectul terapiei cu antibiotice este evaluat conform indicatorilor clinici și de laborator:
- slăbirea și dispariția simptomelor clinice;
- eliminarea intoxicației;
- stabilizarea indicatorilor de diagnostic de laborator;
- „puritatea” culturilor repetate de lichid cefalorahidian.
Pe lângă terapia cu antibiotice, pacienții cu ventriculită sunt adesea supuși drenajului ventriculelor cerebrale pentru a elimina hidrocefalia acută, care apare ca urmare a ocluziei canalului spinal de către puroi și detritus. Este important să se respecte cu atenție regulile de asepsie și antisepsie în timpul procedurii, să se schimbe regulat pansamentele, să se trateze zonele de drenaj și să se asigure curățenia conectorilor și recipientelor pentru lichidul cefalorahidian. [ 34 ]
Durata tratamentului pentru pacienți este determinată în funcție de tipul de agent patogen:
- cel puțin două săptămâni pentru pneumococi;
- o săptămână pentru streptococi de grup B;
- trei săptămâni pentru enterobacterii.
În timpul procesului de tratament, se efectuează o evaluare a eficacității clinice și de laborator.
Dacă terapia cu antibiotice este ineficientă, se recomandă intervenția chirurgicală endoscopică la două săptămâni după începerea tratamentului pentru revizuirea ventriculelor, utilizând un endoscop elastic și spălând sistemul cu soluție Ringer sau alte medicamente similare. Endoscopia poate fi repetată: procedura se repetă dacă nu există o dinamică pozitivă în decurs de trei săptămâni de la intervenția anterioară. [ 35 ]
Pe întreaga perioadă a șederii unei persoane în spital, medicii monitorizează semnele vitale, le mențin la un nivel optim cu ajutorul perfuziilor constante și atente de soluții saline. De asemenea, monitorizează calitatea diurezei. Pentru a preveni epuizarea, asigură nutriție parenterală și efectuează îngrijire igienică.
Terapia simptomatică suplimentară pentru ventriculită include:
- corectarea condițiilor hipoxice (ventilație artificială);
- măsuri antișocale (corticosteroizi, heparină, Fraxeparină, Gordox, Contrycal);
- tratament atent de detoxifiere (Infucol, Heisteril, plasmă proaspătă congelată, albumină);
- deshidratare și tratament antiedem (manitol, soluție de sorbitol 40%, Lasix);
- îmbunătățirea protecției metabolice și neurovegetative a structurilor cerebrale (Nootropil, Cavinton, Trental, Actovegin);
- compensarea costurilor energetice (Moriamină, Poliamină, Lipofundină etc.).
Pentru ameliorarea durerii, se utilizează analgezice (inclusiv narcotice) și medicamente antiinflamatoare nesteroidiene.
Profilaxie
Neurochirurgia modernă implică utilizarea cateterelor ventriculare, saturate cu agenți antibacterieni (metoda impregnării), ceea ce ajută la reducerea riscului de infecție în timpul drenajului. După cum arată practica, utilizarea unor astfel de catetere simultan cu respectarea atentă a altor măsuri preventive ajută la reducerea riscului de infecție la aproape 0%. [ 36 ], [ 37 ], [ 38 ]
Este posibil să se prevină dezvoltarea ventriculitei. Pentru a realiza acest lucru, este necesar să se trateze prompt patologiile otorinolaringologice și dentare, să se evite leziunile și contactul cu persoanele infectate, să se întărească sistemul imunitar și să se evite intoxicația și stresul. [ 39 ], [ 40 ]
Prognoză
Conform informațiilor publicate de specialiști, rata mortalității la pacienții cu ventriculită postdrenală variază între 30 și 40%. La pacienții de diferite vârste care au fost supuși unor operații neurochirurgicale cu complicații sub formă de meningită sau ventriculită, s-a observat un prognostic clinic nefavorabil în aproape 80% din cazuri, inclusiv:
- în peste 9% din cazuri s-a observat decesul pacientului;
- în peste 14% din cazuri, s-a dezvoltat stare vegetativă persistentă;
- Aproape 36% dintre pacienți au dezvoltat modificări patologice severe;
- În aproape 20% din cazuri s-au observat modificări patologice moderate.
Peste 20% dintre pacienți s-au recuperat bine, iar 60% dintre copii au prezentat o dinamică pozitivă. Cel mai nefavorabil prognostic a fost asociat mai ales cu persoanele cu vârsta peste 46 de ani, care au prezentat un tablou neurologic focal sau au demonstrat un nivel de conștiență mai mic de 14 puncte conform Scalei Glasgow pentru Comă. Un prognostic nefavorabil a fost asociat cu cazurile în care a fost necesară procedura de ventilație artificială a plămânilor.
În general, la pacienții cu ventriculită de diverse origini (inclusiv post-drenaj și alte variante de dezvoltare), rata mortalității este de aproximativ 5%. Se observă un prognostic extrem de nefavorabil dacă ventriculita apare ca urmare a pătrunderii microflorei multirezistente. De exemplu, când sunt afectați de Acinetobacter baumannii, rata mortalității, chiar și cu administrarea sistemică de Colistin, este mai mare de 70%. Numărul de cazuri fatale într-o astfel de situație poate fi redus semnificativ prin suplimentarea tratamentului sistemic cu utilizarea intraventriculară de Colistin.
Indicatorii de mai sus reflectă datele prognostice exprimate de autori străini. În țările post-sovietice, astfel de informații sunt insuficiente din cauza lipsei unor cercetări serioase pe această temă. Există doar un indicator statistic general al rezultatelor fatale la pacienții cu ventriculită, care este de la 35 la 50% și mai mult.
Se poate concluziona că ventriculita este o problemă care necesită un studiu cuprinzător. Acest lucru este necesar atât pentru a preveni dezvoltarea patologiei, cât și pentru tratamentul cu succes al acesteia.

