Expert medical al articolului
Noile publicații
Glandele paratiroide
Ultima examinare: 04.07.2025

Tot conținutul iLive este revizuit din punct de vedere medical sau verificat pentru a vă asigura cât mai multă precizie de fapt.
Avem linii directoare de aprovizionare stricte și legătura numai cu site-uri cu reputație media, instituții de cercetare academică și, ori de câte ori este posibil, studii medicale revizuite de experți. Rețineți că numerele din paranteze ([1], [2], etc.) sunt link-uri clickabile la aceste studii.
Dacă considerați că oricare dintre conținuturile noastre este inexactă, depășită sau îndoielnică, selectați-o și apăsați pe Ctrl + Enter.
În 1879, omul de știință suedez S. Sandstrom a descris glandele paratiroide la om și le-a dat un nume. Glandele paratiroide sunt organe vitale. Funcția lor este de a produce și secreta hormon paratiroidian (PTH), unul dintre principalii regulatori ai metabolismului calciului și fosforului.
Glanda paratiroidă superioară (glandula parathyroidea superior) și glanda paratiroidă inferioară (glandula parathyroidea inferior) pereche sunt corpuri rotunde sau ovoide situate pe suprafața posterioară a fiecăruia dintre lobii glandei tiroide: o glandă în partea superioară, cealaltă în partea inferioară. Lungimea fiecărei glande este de 4-8 mm, lățimea de 3-4 mm, grosimea de 2-3 mm. Numărul acestor glande nu este constant și poate varia de la 2 la 7-8, în medie sunt patru. Masa totală a glandelor este în medie de 1,18 g.
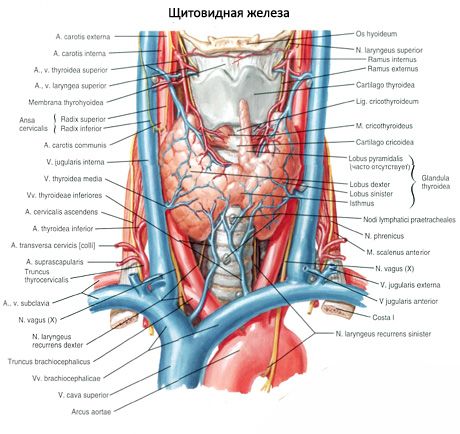
Glandele paratiroide diferă de glanda tiroidă prin culoarea lor mai deschisă (la copii sunt roz pal, la adulți - brun-gălbui). Adesea, glandele paratiroide sunt situate la locul pătrunderii țesutului tiroidian de către arterele tiroidiene inferioare sau ramurile acestora. Glandele paratiroide sunt separate de țesuturile înconjurătoare printr-o capsulă fibroasă proprie, din care se extind straturi de țesut conjunctiv în glande. Acestea din urmă conțin un număr mare de vase de sânge și împart glandele paratiroide în grupuri de celule epiteliale.
Parenchimul glandelor este format din paratirocitele principale și acidofile, care formează corzi și clustere înconjurate de fascicule subțiri de fibre de țesut conjunctiv. Ambele tipuri de celule sunt considerate stadii diferite ale dezvoltării paratirocitelor. Paratirocitele principale au o formă poliedrică, citoplasmă bazofilă cu un număr mare de ribozomi. Printre aceste celule se disting celulele întunecate (secretoare active) și cele deschise la culoare (mai puțin active). Paratirocitele acidofile sunt mari, cu contururi clare, conțin multe mitocondrii mici cu particule de glicogen.
Hormonul glandelor paratiroide, paratiroxina (hormonul paratiroidian), are o compoziție proteică și este implicat în reglarea metabolismului fosfor-calciu. Hormonul paratiroidian reduce excreția de calciu în urină și crește absorbția acestuia în intestin în prezența vitaminei D. Tirocalcitonina este un antagonist al hormonului paratiroidian.
Embriogeneza glandelor paratiroide
Glandele paratiroide se dezvoltă din epiteliul pungilor branhiale III și IV pereche. În a 7-a săptămână de dezvoltare, rudimentele epiteliale ale corpurilor se separă de pereții pungilor branhiale și, în procesul de creștere, se deplasează în direcția caudală. Ulterior, glandele paratiroide în formare ocupă o poziție permanentă pentru acestea pe suprafețele posterioare ale lobilor drept și stâng ale glandei tiroide.
 [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ]
[ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ]
Vasele și nervii glandelor paratiroide
Alimentarea cu sânge a glandelor paratiroide este asigurată de ramuri ale arterelor tiroide superioare și inferioare, precum și de ramurile esofagiene și traheale. Sângele venos curge prin venele cu același nume. Inervația glandelor paratiroide este similară cu inervația glandei tiroide.
Caracteristici ale glandelor paratiroide legate de vârstă
Masa totală a glandelor paratiroide la un nou-născut fluctuează între 6 și 9 mg. În primul an de viață, masa lor totală crește de 3-4 ori, până la vârsta de 5 ani se dublează din nou, iar până la vârsta de 10 ani se triplează. După 20 de ani, masa totală a celor patru glande paratiroide ajunge la 120-140 mg și rămâne constantă până la bătrânețe. La toate vârstele, masa glandelor paratiroide la femei este puțin mai mare decât la bărbați.
De obicei, o persoană are două perechi de glande paratiroide (superioară și inferioară), situate pe suprafața posterioară a glandei tiroide, în afara capsulei acesteia, în apropierea polilor superior și inferior. Cu toate acestea, numărul și localizarea glandelor paratiroide pot varia; uneori se găsesc până la 12 glande paratiroide. Acestea pot fi localizate în țesutul glandelor tiroidă și timus, în mediastinul anterior și posterior, în pericard, în spatele esofagului, în zona bifurcației arterei carotide. Glandele paratiroide superioare au forma unui ovoid aplatizat, cele inferioare sunt sferice. Dimensiunile lor sunt de aproximativ 6x3 până la 4x1,5 - 3 mm, greutatea totală este de la 0,05 la 0,5 g, culoarea este roșiatică sau brun-gălbuie. Alimentarea cu sânge a glandelor paratiroide se realizează în principal prin ramurile arterei tiroide inferioare, fluxul venos are loc prin venele glandei tiroide, esofagului și traheei. Glandele paratiroide sunt inervate de fibrele simpatice ale nervilor laringieni recurenți și superiori, inervația parasimpatică este realizată de nervii vagi. Glandele paratiroide sunt acoperite cu o capsulă subțire de țesut conjunctiv; septurile care se extind din aceasta pătrund în glande. Acestea conțin vase de sânge și fibre nervoase. Parenchimul glandelor paratiroide este format din paratirocite, sau celule principale, printre care, în funcție de gradul de colorare, se disting celulele luminoase sau strălucitoare hormonal active, precum și celulele întunecate în repaus. Celulele principale formează clustere, corzi și ciorchini, iar la vârstnici - foliculi cu coloid în cavitate. La adulți, apar celule situate în principal de-a lungul periferiei glandelor paratiroide, colorate cu eozină - celule eozinofile sau oxifile, care sunt celule principale degenerate. În glandele paratiroide, se pot găsi și forme de tranziție între celulele principale și cele oxifile.
Primele succese în clarificarea problemelor de sinteză, decodificarea structurii, studierea metabolismului hormonului paratiroidian au fost obținute după 1972. Hormonul paratiroidian este un polipeptid cu lanț unic, format din 84 de reziduuri de aminoacizi, lipsit de cisteină, cu o greutate moleculară de aproximativ 9500 daltoni, format în glandele paratiroide dintr-un bioprecursor - hormonul proparatiroidian (proPTH), care are 6 aminoacizi suplimentari la capătul NH2 . ProPTH este sintetizat în celulele principale ale glandelor paratiroide (în reticulul lor endoplasmatic granular) și în procesul de scindare proteolitică în aparatul Golgi este transformat în hormon paratiroidian. Activitatea sa biologică este semnificativ mai mică decât activitatea PTH. Aparent, proPTH este absent în sângele persoanelor sănătoase, dar în condiții patologice (cu adenom al glandelor paratiroide) poate secreta în sânge împreună cu PTH. Recent, a fost descoperit un precursor al proPTH, preproPTH, care conține încă 25 de reziduuri de aminoacizi la capătul NH2. Astfel, preproPTH conține 115 reziduuri de aminoacizi, proPTH - 90, iar PTH - 84.
Structura hormonului paratiroidian bovin și porcin a fost acum complet stabilită. Hormonul paratiroidian uman a fost izolat din adenoamele glandelor paratiroide, dar structura sa a fost doar parțial descifrată. Există diferențe în structura hormonului paratiroidian, dar hormonii paratiroidieni de la animale și oameni prezintă imunoreactivitate încrucișată. Polipeptida formată din primele 34 de reziduuri de aminoacizi își păstrează practic activitatea biologică a hormonului natural. Acest lucru ne permite să presupunem că restul de aproape % din moleculă de la capătul carboxil nu este direct legat de principalele efecte ale hormonului paratiroidian. Fragmentul 1-29 al hormonului paratiroidian prezintă, de asemenea, o anumită activitate biologică și imunologică. Fragmentul biologic inactiv 53-84 prezintă, de asemenea, un efect imunologic, adică aceste proprietăți ale hormonului paratiroidian sunt prezentate de cel puțin 2 secțiuni ale moleculei sale.
Hormonul paratiroidian care circulă în sânge este eterogen și diferă de hormonul nativ secretat de glandele paratiroide. În sânge se disting cel puțin trei tipuri diferite de hormon paratiroidian: hormon paratiroidian intact cu o greutate moleculară de 9.500 daltoni; substanțe biologic inactive din partea carboxilică a moleculei de hormon paratiroidian cu o greutate moleculară de 7.000-7.500 daltoni; substanțe biologic active cu o greutate moleculară de aproximativ 4.000 daltoni.
Fragmente chiar mai mici au fost găsite în sângele venos, indicând faptul că acestea s-au format la periferie. Principalele organe în care s-au format fragmente de hormon paratiroidian au fost ficatul și rinichii. Fragmentarea hormonului paratiroidian în aceste organe a fost crescută în patologia hepatică și în insuficiența renală cronică (IRC). În aceste condiții, fragmentele de hormon paratiroidian au rămas în fluxul sanguin semnificativ mai mult timp decât la persoanele sănătoase. Ficatul a absorbit în principal hormonul paratiroidian intact, dar nu a eliminat din sânge nici fragmentele de hormon paratiroidian carboxil-terminale, nici cele amino-terminale. Rinichii au jucat un rol principal în metabolismul hormonului paratiroidian. Aceștia au reprezentat aproape 60% din clearance-ul metabolic al hormonului imunoreactiv carboxil-terminal și 45% din fragmentul amino-terminal al hormonului paratiroidian. Principala zonă de metabolism a fragmentului amino-terminal activ al hormonului paratiroidian au fost oasele.
A fost detectată o secreție pulsatilă de hormon paratiroidian, cea mai intensă fiind noaptea. După 3-4 ore de la începerea somnului nocturn, conținutul acestuia în sânge este de 2,5-3 ori mai mare decât nivelul mediu din timpul zilei.
Funcția principală a hormonului paratiroidian este de a menține homeostazia calciului. În același timp, calciul seric (total și în special ionizat) este principalul regulator al secreției de hormon paratiroidian (o scădere a nivelului de calciu stimulează secreția de hormon paratiroidian, în timp ce o creștere o suprimă), adică reglarea se realizează conform principiului feedback-ului. În condiții de hipocalcemie, conversia proPTH în hormon paratiroidian crește. Conținutul de magneziu din sânge joacă, de asemenea, un rol important în eliberarea hormonului paratiroidian (nivelul său crescut stimulează, în timp ce nivelul său scăzut suprimă secreția de hormon paratiroidian). Principalele ținte ale hormonului paratiroidian sunt rinichii și oasele scheletice, dar este cunoscut efectul hormonului paratiroidian asupra absorbției calciului în intestin, toleranței la carbohidrați, nivelului lipidelor serice, rolul său în dezvoltarea impotenței, mâncărimii pielii etc.
Pentru a caracteriza efectul hormonului paratiroidian asupra oaselor, este necesar să se ofere informații succinte despre structura țesutului osos, caracteristicile resorbției și remodelării sale fiziologice.
Se știe că cea mai mare parte a calciului din organism (până la 99%) este conținută în țesutul osos. Deoarece se găsește în os sub formă de compuși fosfor-calciu, un procent din conținutul total de fosfor se găsește și în oase. Țesutul acestora, în ciuda naturii sale statice aparente, este remodelat constant, vascularizat activ și are proprietăți mecanice ridicate. Osul este un „depozit” dinamic de fosfor, magneziu și alți compuși necesari pentru menținerea homeostaziei în metabolismul mineral. Structura sa include componente minerale dense, strâns legate de matricea organică, care constă din 90-95% colagen, cantități mici de mucopolisaharide și proteine non-colagene. Partea minerală a osului este formată din hidroxiapatită - formula sa empirică este Ca10(PO4)6(OH)2 - și fosfat de calciu amorf.
Osul este format din osteoblaste provenite din celule mezenchimale nediferențiate. Acestea sunt celule mononucleare implicate în sinteza componentelor matricei osoase organice. Sunt situate într-un monostrat pe suprafața osoasă și sunt în contact strâns cu osteoidul. Osteoblastele sunt responsabile de depunerea osteoidului și mineralizarea ulterioară a acestuia. Produsul activității lor vitale este fosfataza alcalină, al cărei conținut în sânge este un indicator indirect al activității lor. Înconjurate de osteoid mineralizat, unele osteoblaste se transformă în osteocite - celule mononucleare, a căror citoplasmă formează canale asociate cu canalele osteocitelor vecine. Acestea nu participă la remodelarea osoasă, dar sunt implicate în procesul de distrugere perilacunară, care este important pentru reglarea rapidă a nivelului de calciu din serul sanguin. Resorbția osoasă este realizată de osteoclaste - celule polinucleare gigantice, formate aparent prin fuziunea macrofagelor mononucleare. De asemenea, se presupune că precursorii osteoclastelor pot fi celule stem hematopoietice ale măduvei osoase. Sunt mobile, formează un strat în contact cu osul, situat în zonele de cea mai mare resorbție a acestuia. Datorită eliberării enzimelor proteolitice și a fosfatazei acide, osteoclastele provoacă degradarea colagenului, distrugerea hidroxiapatitei și îndepărtarea mineralelor din matrice. Țesutul osos slab mineralizat (osteoid) nou format este rezistent la resorbția osteoclastică. Funcțiile osteoblastelor și osteoclastelor sunt independente, dar coordonate între ele, ceea ce duce la o remodelare scheletică normală. Creșterea osoasă în lungime depinde de osificarea endocondrală, creșterea în lățime și grosime - de osificarea periostală. Studiile clinice cu 47Ca au arătat că până la 18% din conținutul total de calciu din schelet se reînnoiește în fiecare an. Când oasele sunt deteriorate (fracturi, procese infecțioase), osul modificat este resorbit și se formează os nou.
Complexele celulare implicate în procesul local de resorbție și formare osoasă se numesc unități multicelulare de remodelare de bază (UMB). Acestea reglează concentrația locală de calciu, fosfor și alți ioni, sinteza componentelor organice ale osului, în special a colagenului, organizarea și mineralizarea acestuia.
Principalul efect al hormonului paratiroidian asupra oaselor scheletului este de a amplifica procesele de resorbție, afectând atât componentele minerale, cât și cele organice ale structurii osoase. Hormonul paratiroidian promovează creșterea osteoclastelor și activitatea acestora, ceea ce este însoțit de un efect osteolitic sporit și de o creștere a resorbției osoase. În acest caz, cristalele de hidroxiapatită se dizolvă odată cu eliberarea de calciu și fosfor în sânge. Acest proces este principalul mecanism de creștere a nivelului de calciu din sânge. Acesta constă în trei componente: mobilizarea calciului din osul perilacunar (osteocite profunde); proliferarea celulelor osteoprogeneratoare în osteoclaste; menținerea unui nivel constant de calciu în sânge prin reglarea eliberării acestuia din os (osteocite superficiale).
Astfel, hormonul paratiroidian crește inițial activitatea osteocitelor și osteoclastelor, amplificând osteoliza, provocând o creștere a nivelului de calciu din sânge și o excreție crescută de calciu și oxiprolină în urină. Acesta este primul efect calitativ și rapid al hormonului paratiroidian. Al doilea efect al hormonului paratiroidian asupra oaselor este cantitativ. Este asociat cu o creștere a rezervei de osteoclaste. Cu osteoliza activă, are loc un stimul pentru proliferarea crescută a osteoblastelor, activându-se atât resorbția, cât și formarea osoasă cu predominanță de resorbție. Cu un exces de hormon paratiroidian, apare un bilanț osos negativ. Aceasta este însoțită de o excreție excesivă de oxiprolină - un produs al degradării colagenului și a acizilor sialici incluși în structura mucopolisaharidelor. Hormonul paratiroidian activează adenozin monofosfatul ciclic (cAMP). Excreția crescută de cAMP în urină după administrarea hormonului paratiroidian poate servi ca indicator al sensibilității țesuturilor la acesta.
Cel mai important efect al hormonului paratiroidian asupra rinichilor este capacitatea sa de a reduce reabsorbția fosforului, crescând fosfaturia. Mecanismul de reducere în diferite părți ale nefronului este diferit: în partea proximală, acest efect al hormonului paratiroidian se datorează creșterii permeabilității și apare cu participarea AMPc, în timp ce în partea distală, nu depinde de AMPc. Efectul fosfaturic al hormonului paratiroidian se modifică odată cu deficitul de vitamina D, acidoza metabolică și scăderea conținutului de fosfor. Hormonii paratiroidieni cresc ușor reabsorbția tubulară totală de calciu. În același timp, o scad în părțile proximale și o cresc în părțile distale. Aceasta din urmă este de o importanță dominantă - hormonul paratiroidian scade clearance-ul calciului. Hormonul paratiroidian scade reabsorbția tubulară a sodiului și a bicarbonatului acestuia, ceea ce poate explica dezvoltarea acidozei în hiperparatiroidism. Acesta crește formarea de 1,25-dioxicolecalciferol 1,25(OH2 ) D3 în rinichi - forma activă a vitaminei D3. Acest compus crește reabsorbția calciului în intestinul subțire prin stimularea activității unei proteine specifice care leagă calciul (CaBP) din peretele său.
Nivelul normal al hormonului paratiroidian este în medie de 0,15-0,6 ng/ml. Acesta variază în funcție de vârstă și sex. Conținutul mediu de hormon paratiroidian în sângele persoanelor cu vârsta cuprinsă între 20 și 29 de ani este de (0,245±0,017) ng/ml, 80-89 de ani - (0,545±0,048) ng/ml; nivelul hormonului paratiroidian la femeile de 70 de ani este de (0,728±0,051) ng/ml, la bărbații de aceeași vârstă - (0,466±0,40) ng/ml. Astfel, conținutul de hormon paratiroidian crește odată cu vârsta, dar într-o măsură mai mare la femei.
De regulă, pentru diagnosticul diferențial al hipercalcemiei ar trebui utilizate mai multe teste diferite.
Prezentăm clasificarea clinică și patogenetică elaborată de noi, bazată pe clasificarea lui OV Nikolaev și VN Tarkaeva (1974).
Clasificarea clinică și patogenetică a bolilor asociate cu secreția afectată de hormon paratiroidian și sensibilitatea la acesta
Hiperparatiroidism primar
- Prin patogeneză:
- adenom(e) hiperfuncțional(e);
- hiperplazia OGD;
- carcinom paratiroidian hiperfuncțional;
- neoplazie endocrină multiplă de tip I cu hiperparatiroidism (sindromul Wermer);
- neoplazie endocrină multiplă de tip II cu hiperparatiroidism (sindromul Sipple).
- Conform caracteristicilor clinice:
- forma osoasă:
- osteoporotică,
- osteită fibrochistică,
- „Pagetoid”;
- formă visceropatică:
- cu afectare predominantă a rinichilor, tractului gastrointestinal, sferei neuropsihiatrice;
- formă mixtă.
- forma osoasă:
- În aval:
- picant;
- cronic.
Hiperparatiroidism secundar (hiperfuncție secundară și hiperplazie a glandelor paratiroide cu hipocalcemie prelungită și hiperfosfatemie)
- Patologie renală:
- insuficiență renală cronică;
- tubulopatie (tip Albright-Fanconi);
- rahitism renal.
- Patologie intestinală:
- sindromul de malabsorbție.
- Patologie osoasă:
- osteomalacie senilă;
- puerperală;
- idiopatic;
- Boala lui Paget.
- Deficit de vitamina D:
- boală renală;
- ficat;
- deficiențe enzimatice ereditare.
- Boli maligne: mielom.
Hiperparatiroidism terțiar
- Adenom(e) funcțional(e) autonom(e) al(e) glandelor paratiroide, care se dezvoltă pe fondul unui hiperparatiroidism secundar de lungă durată.
Pseudohiperparatiroidism
- Producția de hormon paratiroidian de către tumori de origine non-paratiroidiană.
Formațiuni chistice și tumorale hormonal inactive ale glandelor paratiroide
- Chist.
- Tumori sau carcinoame hormonal inactive.
Hipoparatiroidism
- Subdezvoltare congenitală sau absența glandelor paratiroide.
- Origine idiopatică, autoimună.
- Postoperator, dezvoltat în legătură cu îndepărtarea glandelor paratiroide.
- Postoperator din cauza afectării vasculare și a inervației.
- Leziuni cauzate de radiații, exogene și endogene (radioterapie cu fascicul extern, tratamentul bolilor tiroidiene cu iod radioactiv).
- Leziuni ale glandelor paratiroide din cauza hemoragiei sau infarctului.
- Leziuni infecțioase.
Pseudohipoparatiroidism
- Tipul I - insensibilitate a organelor țintă la hormonul paratiroidian, dependentă de adenilat ciclază;
- Tipul II - insensibilitate a organelor țintă la hormonul paratiroidian, independentă de adenilat ciclază, posibil de origine autoimună.
Pseudopseudohipoparatiroidism
Prezența semnelor somatice de pseudohipoparatiroidism la rude sănătoase din familiile pacienților cu pseudohipoparatiroidism fără tulburări biochimice caracteristice și fără tetanie.
 [ 13 ], [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ], [ 21 ]
[ 13 ], [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ], [ 21 ]

