Expert medical al articolului
Noile publicații
Extubarea traheală
Ultima examinare: 17.10.2021

Tot conținutul iLive este revizuit din punct de vedere medical sau verificat pentru a vă asigura cât mai multă precizie de fapt.
Avem linii directoare de aprovizionare stricte și legătura numai cu site-uri cu reputație media, instituții de cercetare academică și, ori de câte ori este posibil, studii medicale revizuite de experți. Rețineți că numerele din paranteze ([1], [2], etc.) sunt link-uri clickabile la aceste studii.
Dacă considerați că oricare dintre conținuturile noastre este inexactă, depășită sau îndoielnică, selectați-o și apăsați pe Ctrl + Enter.
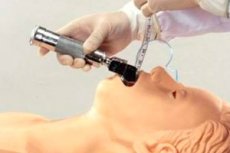
Anesteziștii folosesc deseori concepte precum intubația și extubarea. Primul termen - intubație - înseamnă de fapt introducerea unui tub special în trahee, care este necesar pentru a asigura permeabilitatea căilor respiratorii a pacientului. Extubarea este opusul intubației: tubul este îndepărtat din trahee atunci când nu mai este necesar.
Extubarea poate fi efectuată într-un spital sau într-o ambulanță (în afara instituției medicale). [1]
Indicații pentru procedură
În cazurile în care nu este necesară monitorizarea căilor respiratorii, tubul endotraheal, instalat în timpul intubației, este îndepărtat. Acest lucru se face de obicei atunci când se obține o îmbunătățire subiectivă și obiectivă a funcției respiratorii. Pentru o manipulare mai confortabilă și mai sigură, medicul trebuie să se asigure că pacientul poate respira singur, că căile respiratorii sunt circulabile, iar volumul mareelor va fi suficient. În general, extubarea este posibilă dacă centrul respirator este capabil să inițieze inspirații la frecvență, adâncime și ritm normal. Condiții suplimentare pentru procedură sunt forța normală a mușchilor respiratori, reflexul de tuse „de lucru”, starea nutrițională de înaltă calitate, clearance-ul adecvat al sedativelor și al relaxantelor musculare. [2]
Pe lângă normalizarea stării și funcției respiratorii a pacientului, există și alte indicații. Extubarea se efectuează cu un blocaj brusc al tubului endotraheal de către agenți străini - de exemplu, secreții mucoase și de spută, obiecte străine. După îndepărtare, se efectuează reintubarea sau traheostomia, la discreția medicului.
O altă indicație pentru extubare poate fi considerată o situație în care prezența ulterioară a unui tub în trahee devine impracticabilă - de exemplu, când vine vorba de moartea unui pacient. [3]
Preparare
Pregătirea pentru extubare începe cu o planificare atentă a procedurii, și anume cu o evaluare a căilor respiratorii și a factorilor de risc generali.
Starea sistemului respirator este evaluată în conformitate cu următoarele criterii:
- fără dificultăți de respirație;
- fără deteriorarea căilor respiratorii (edem, traume, sângerări);
- fără risc de aspirație și obstrucție.
Factorii generali sunt evaluați în funcție de acești indicatori cardiovasculari, respiratori, neurologici, metabolici, ținând seama de caracteristicile intervenției chirurgicale și de starea pacientului înainte de extubare. [4]
În general, pregătirea constă în optimizarea stării generale a pacientului și a altor factori:
- verificați calitatea hemodinamicii, respirației, măsurați temperatura, evaluați metabolismul și starea neurologică;
- pregătiți echipamentul și instrumentele necesare;
- monitorizează toate funcțiile vitale ale corpului.
În mod optim, manipularea extubării se efectuează pe stomacul gol. Cel mai adesea, pacientul este pe deplin conștient. [5]
Tehnică extubare
Extubarea este îndepărtarea tubului endotraheal atunci când pacientul are toate condițiile preliminare pentru respirație spontană. Manipularea se efectuează în următoarea succesiune de acțiuni:
- dacă este prezent un tub gastric, aspirați întregul conținut al stomacului;
- igienizați bine cavitatea nazală și orală, faringele, arborele traheobronșic;
- manșeta este dezumflată și tubul endotraheal este îndepărtat treptat, încet, de preferință pe inspirație.
În timpul extubării, tubul este evacuat într-o mișcare clară, dar lină. După aceea, se aplică o mască de față cu aport de oxigen sută la sută, până când starea este normalizată. [6]
Uneori extubarea se efectuează neplanificat - de exemplu, la pacienții cu psihoză acută reactivă, cu fixare slabă a pacientului sau în condiții de sedare insuficientă.
Extubarea de urgență în următoarele cazuri:
- cu presiune scăzută sau zero a căilor respiratorii;
- când pacientul dă glas;
- când tubul endotraheal iese la câțiva centimetri (în funcție de vârstă și adâncimea inițială a dispozitivului).
Următoarele sunt considerate semne nesigure ale necesității extubării:
- ieșire mică a tubului (până la 20 mm);
- exprimat anxietatea pacientului;
- tuse paroxistică, cianoză bruscă (indicatorii cardiovasculari trebuie verificați).
Dacă extubarea are loc neplanificată, urmați aceste acțiuni etapizate:
- Cu semne clare ale necesității extubării, manșeta este dezumflată și tubul endotraheal este îndepărtat. Dacă este necesar, căile respiratorii superioare sunt igienizate, după care se începe ventilarea artificială a plămânilor folosind o pungă Ambu (este optim să o conectați la o sursă de oxigen), sau prin metoda gură la gură. După normalizarea indicatorilor, se evaluează necesitatea reintubării.
- Dacă se găsesc semne nesigure, se încearcă utilizarea pungii Ambu. Manifestări pozitive: pieptul și abdomenul modifică volumul în timp cu mișcările respiratorii, pielea devine roz, la ascultarea plămânilor se remarcă zgomote respiratorii. Dacă există astfel de semne, tubul endotraheal este adus la adâncimea necesară. În absența manifestărilor pozitive, manșeta este dezumflată, tubul este îndepărtat. Dacă există tuse și cianoză, arborele traheobronșic este igienizat și se începe ventilarea artificială folosind o pungă Ambu.
Dacă este nevoie de re-intubare, atunci nu ar trebui să urmeze imediat după extubare. Mai întâi, trebuie să încercați să restabiliți respirația pacientului folosind punga Ambu, timp de 3-5 minute. Numai după normalizarea stării se determină dacă este necesară re-intubația. Reintubarea se efectuează după preoxigenare. [7]
Criterii de extubare
Tubul endotraheal este îndepărtat dacă nu este necesară menținerea artificială a permeabilității căilor respiratorii. Conform caracteristicilor clinice, înainte de extubare, semnele cauzei inițiale a insuficienței respiratorii ar trebui să fie atenuate, iar pacientul însuși ar trebui să aibă toate condițiile prealabile pentru respirația spontană normală și procesele de schimb de gaze. [8]
Este posibil să se determine că o persoană este pregătită pentru extubare după următoarele criterii:
- este capabil să mențină un flux normal de oxigen în sânge menținând în același timp raportul dintre PaO 2 și FIO 2 de mai sus 150 și 200 cu prezența O 2 în amestecul inhalate nu depășește 40-50%, iar indicatorul PEEP care să nu depășească 5 8 mbar;
- este capabil să mențină răspunsul mediului sanguin arterial și nivelul de dioxid de carbon în timpul expirației în limitele admise;
- trece cu succes testul respirației spontane (30-120 minute cu un PEEP de 5 mbar, cu o presiune de susținere scăzută de 5-7 mbar, cu schimb adecvat de gaze și hemodinamică stabilă);
- frecvența respirației spontane în timpul extubării nu depășește 35 pe minut (la un adult);
- se determină norma puterii mușchilor respiratori;
- indicatorul maxim al presiunii inspiratorii negative depășește 20-30 mbar;
- capacitatea pulmonară vitală depășește 10 ml pe kilogram (pentru nou-născuți - 150 ml pe kilogram);
- indicatorul presiunii transfrenice este mai mic de 15% din cel mai mare în timpul respirației spontane;
- indicatorul unei ventilații spontane minute pentru un adult în momentul expirației este de 10 ml pe kilogram;
- conformarea pieptului depășește 25 ml / cm;
- funcție respiratorie mai mică de 0,8 J / l;
- tensiunea arterială medie depășește 80 mm Hg. Artă.
Pacientul trebuie să fie într-o conștiință clară, să îndeplinească anumite cereri și comenzi ale medicului. Ca test de pregătire pentru extubare, se efectuează un test precum tetradul lui Gale: pacientului i se cere să dea mâna, să ridice și să țină capul, să atingă degetul până la vârful propriului nas și să-și țină respirația. [9]
Protocolul de extubare este un set de algoritmi de diagnostic și tactici, incluzând o evaluare completă a stării clinice a pacientului, caracteristicile operației chirurgicale, selectarea schemei de ventilație optimă și a suportului medicamentos, determinarea disponibilității pentru îndepărtarea tubului endotraheal și optimizare a respirației spontane.
Cele mai justificate din punct de vedere fiziologic sunt indicatorii care reflectă frecvența respiratorie și volumul mareelor (frecvența și indicele de volum), precum și valorile adaptabilității sistemului respirator, efortul inspirator maxim și oxigenarea. [10]
Contraindicații la procedură
Experții spun că nu există contraindicații absolute pentru extubare. Pentru a realiza procese adecvate de schimb de gaze, unii pacienți pot necesita:
- ventilația neinvazivă a plămânilor;
- inflația pulmonară extinsă (CPAP);
- amestec inhalat cu concentrație crescută de oxigen;
- reintubare.
Este necesar să fiți pregătiți pentru faptul că reflexele respiratorii pot fi inhibate imediat după extubare sau puțin mai târziu. Prevenirea unei eventuale aspirații este obligatorie. [11]
Extubare Îndepărtarea tubului endotraheal la o persoană conștientă este de obicei însoțită de tuse (sau reacție motorie). Frecvența cardiacă crește, crește venoasa centrală și tensiunea arterială, precum și presiunea intraoculară și intracraniană. Dacă pacientul suferă de astm bronșic, se poate dezvolta bronhospasm. Dezvoltarea complicațiilor poate fi prevenită prin introducerea lidocainei în cantitate de 1,5 mg / kg cu un minut și jumătate înainte de extubare.
Îndepărtarea tubului sub anestezie profundă este contraindicată dacă există riscul de aspirație sau obstrucție a căilor respiratorii. [12]
Consecințele după procedură
Este dificil să se determine în prealabil rezultatul extubării, dar este necesar să se țină seama de faptul că atât manipularea prematură, cât și manipularea necorespunzătoare pot fi fatale pentru pacient. Probabilitatea de a dezvolta anumite consecințe depinde în mare măsură de calificările medicului, precum și de alți factori de fond. Adesea, alte patologii din corpul pacientului, precum și bolile secundare, devin „vinovații” consecințelor adverse. [13]
Pentru a îmbunătăți prognosticul, este necesar să se monitorizeze pacientul, atât înainte, cât și după extubare. Este deosebit de important să se monitorizeze starea pacienților aflați în condiții terminale, atunci când probabilitatea re-intubației rămâne ridicată.
Protocolul clinic pentru extubare ar trebui să includă monitorizarea atentă a tuturor semnelor și funcțiilor vitale ale unei persoane după manipulare, identificare rapidă și răspuns la tulburări respiratorii, dacă este necesar, reintubare rapidă sau traheostomie. [14]
Extubarea traheală este un pas cheie în recuperarea după anestezie generală. Aceasta este o manipulare dificilă care poate duce la un număr mai mare de complicații decât procedura de intubație primară. În timpul îndepărtării tubului endotraheal, situația controlată se transformă într-una necontrolată: specialiștii se confruntă cu modificări fiziologice împreună cu o perioadă limitată de timp și alți factori constrângători, care, în general, pot fi dificili chiar și pentru un anestezist cu înaltă calificare.
Trebuie remarcat faptul că majoritatea covârșitoare a complicațiilor post-extubare sunt nesemnificative. Cu toate acestea, în unele cazuri, medicii trebuie să facă față consecințelor grave, inclusiv hipoxia cerebrală și moartea. [15]
Laringospasm după extubare
Laringospasmul este cea mai frecventă cauză de obstrucție a căilor respiratorii superioare după extubare. Tabloul clinic al laringospasmului poate avea o severitate variabilă și poate fi reprezentat atât de respirație stridioasă ușoară, cât și de obstrucție respiratorie completă. Cel mai adesea, complicația se găsește în copilărie, pe fondul intervenției chirurgicale asupra organelor sistemului respirator. [16]
Cea mai frecventă cauză a laringospasmului post-extubare este iritarea cu secreții salivare sau sânge, în principal cu anestezie superficială. Într-o astfel de situație, pacientul nu poate preveni nici un răspuns reflex și nici nu-și poate curăța bine gâtul. Incidența laringospasmului post-extubare poate fi redusă prin plasarea pacienților pe partea lor și odihnirea până când sunt treziți complet. În plus, complicația poate fi prevenită prin administrarea intravenoasă de sulfat de magneziu (dozare 15 mg / kg timp de 20 de minute) și lidocaină (dozare 1,5 mg / kg). [17]
Complicații după procedură
Pentru a preveni complicațiile înainte de extubare, este imperativ să se determine gradul de risc pentru pacient. Se știe că cu cât intubația a fost mai ușoară, cu atât este mai puțin probabilă apariția complicațiilor post-extubare.
Este necesară o abordare specială pentru operațiile prelungite și traumatice cu pierderi mari de sânge. În cazuri evident dificile, ele recurg la o îndepărtare treptată a tubului endotraheal.
Unul dintre factorii de bază pentru succesul procedurii este eliminarea relaxării musculare reziduale. [18]
Un astfel de caz prezintă un risc ridicat de apariție a complicațiilor:
- există dificultăți de ventilație și intubație;
- mobilitate limitată a coloanei cervicale, articulații mandibulare sau există instabilitate în aceste zone;
- pacientul suferă de obezitate morbidă, are respirație obstructivă în timpul somnului (de anamneză);
- există riscuri de sângerare postoperatorie și comprimare a laringelui de către un hematom sau există fapte de deteriorare a fibrelor nervoase ale laringelui sau faringelui;
- intubația a fost efectuată „orb”;
- există pansamente masive care pot afecta accesul la aer - de exemplu, în gât, cap, față.
Cele mai frecvente complicații probabile după extubare sunt:
- tulburări hemodinamice;
- laringospasm;
- tuse, respirație șuierătoare (stridor);
- întârziere respiratorie (apnee);
- deteriorarea corzilor vocale;
- umflarea țesuturilor laringiene;
- edem pulmonar;
- deficit de oxigen;
- aspiraţie.
Cel mai mare risc se datorează incapacității de a efectua rapid reintubarea și de a asigura schimbul normal de gaze în timpul încercărilor de intubație. [19]
De ce este dificil pentru bebelușul meu să respire după extubare?
Una dintre complicațiile extubării poate fi edemul laringian, care devine un factor grav în dezvoltarea obstrucției căilor respiratorii superioare la copiii mici: acesta apare în decurs de șase ore după procedură. Edemul supraglotic împinge epiglota înapoi, determinând blocarea glotei în timpul inhalării. Dacă există un edem retroaritenoidal în spatele corzilor vocale, atunci acest lucru duce la o restricție a răpirii lor în timpul inspirației. Edemul subglotic îngustează secțiunea transversală a spațiului laringian. [20]
Factorii de risc suplimentari pentru dezvoltarea edemului după extubare sunt:
- tub bine instalat;
- traumatism de intubație;
- perioadă lungă de intubație (mai mult de o oră);
- tuse, mișcări ale capului și gâtului în timpul intubației.
O afecțiune similară este tipică pentru pacienții adulți - după intubație translaringiană prelungită.
În cazul edemului laringian, se recomandă furnizarea unui amestec de gaze încălzite cu oxigen, umidificat, încălzit. Epinefrina este alimentată printr-un nebulizator, se utilizează dexametazonă, Heliox. În situații dificile, reintubarea se efectuează cu un tub cu un diametru mai mic.
Dificultăți de respirație după extubare pot fi asociate cu hematom și compresie tisulară. În astfel de cazuri, se practică re-intubația imediată și controlul final al sângerării. [21]
Un alt motiv este trauma tractului respirator cauzată de manipulări aspre, daune mecanice în timpul inserării sau îndepărtării tubului endotraheal. Simptomele obstructive pot apărea acut sau pot apărea ulterior sub formă de dureri de înghițire sau modificări vocale.
O cauză mai puțin frecventă a dificultăților de respirație după extubare este paralizia cordului vocal cauzată de deteriorarea nervului vag în timpul intervenției chirurgicale. Cu paralizia bilaterală, există riscul de obstrucție post-extubare, astfel încât se efectuează re-intubația imediată.
Aveți grijă după procedură
Riscul de apariție a complicațiilor după extubare este prezent nu numai imediat după îndepărtarea tubului endotraheal, ci și pe întreaga perioadă de recuperare. Prin urmare, este important să se asigure o atenție maximă și o monitorizare a stării pacientului de către medicul curant și anestezist.
O mască de oxigen este utilizată în timpul transportului pacientului la camera de recuperare. Personalul medical îl servește pe deplin până la refacerea tuturor reflexelor respiratorii și la normalizarea parametrilor fiziologici. Fiecărui pacient i se asigură o monitorizare constantă de către asistente medicale și un anestezist. [22]
După scoaterea unei persoane din anestezie, specialiștii evaluează nivelul conștiinței sale, frecvența respirației și a activității cardiace, tensiunea arterială, temperatura corpului și saturația periferică a oxigenului. Utilizarea capnografiei permite detectarea timpurie a permeabilității căilor respiratorii afectate.
Semne amenințătoare după extubare:
- tulburări respiratorii sub formă de respirație stridor, agitație;
- complicații postoperatorii (descărcare patologică de drenaj, perfuzie a grefei, sângerare și hematom, edem al căilor respiratorii);
- dezvoltarea mediastinitei și a altor leziuni respiratorii. [23], [24]
Mediastinita este rezultatul unei leziuni perforate a căilor respiratorii - de exemplu, după o inserare dificilă a tubului. Complicația se manifestă prin durere în piept și gât, înghițire afectată, înghițire dureroasă, febră, crepitus. [25]
Leziunile traumatice se întâlnesc cel mai adesea în laringe, faringe și esofag. În unele cazuri, se remarcă pneumotoraxul și emfizemul.
Pacienților cu căi respiratorii iritate li se oferă o poziție verticală, iar oxigenul umidificat este inhalat cu un debit suficient. Se recomandă controlul concentrației de dioxid de carbon în timpul expirației. Pacientul nu este hrănit din cauza unei posibile încălcări a funcției laringiene (chiar și cu o conștiință clară), excludeți factorii care pot perturba circulația venoasă. Este important să asigurați respirația profundă și tusea liberă a flegmei. Dacă pacientul are apnee obstructivă în somn, atunci permeabilitatea respiratorie este compensată prin stabilirea unei căi respiratorii nazofaringiene.
Pentru a reduce edemul inflamator după extubare, sunt prescrise glucocorticoizi (100 mg hidrocortizon la fiecare șase ore, cel puțin de două ori). Odată cu dezvoltarea obstrucției respiratorii, este posibil să se administreze 1 mg de adrenalină prin intermediul unui nebulizator. Un amestec de heliu în oxigen are, de asemenea, un efect pozitiv. [26]
Suportul suplimentar al medicamentelor include terapia analgezică și antiemetică.
Recenzii
Reluarea respirației spontane după extubare este adesea realizată fără probleme speciale. Dar la unii pacienți, activarea funcției respiratorii este dificilă, ceea ce necesită utilizarea unor măsuri de terapie intensivă.
Activarea respirației spontane este un proces combinat care necesită o evaluare în mai multe etape a unui caz clinic individual. Se evaluează mecanica capacității respiratorii, adecvarea ventilației și alimentarea cu oxigen a țesuturilor. Natura terapiei utilizate, starea generală și psihologică a pacientului și alte probleme existente sunt în mod necesar luate în considerare.
Succesul extubării depinde în mare măsură de abilitățile personalului medical: este important să se interpreteze corect răspunsul pacientului la o încercare de a activa funcția respiratorie spontană.
Durata șederii unei persoane în secția de terapie intensivă, precum și frecvența complicațiilor cauzate de o perioadă lungă de intubație, depind de momentul extubării. Conform recenziilor, majoritatea pacienților sunt transferați relativ rapid la respirație spontană. Mult mai puțini pacienți se confruntă cu dificultăți în activarea funcției respiratorii spontane, ceea ce prelungește durata de spitalizare și crește riscul de consecințe adverse.
Extubarea timpurie se caracterizează prin beneficii precum nevoia mai mică de îngrijire externă, riscul redus de leziuni ale căilor respiratorii, debitul cardiac crescut și perfuzia renală crescută în timpul respirației spontane.

