Expert medical al articolului
Noile publicații
Deteriorarea ligamentului cruciat anterior
Ultima examinare: 23.04.2024

Tot conținutul iLive este revizuit din punct de vedere medical sau verificat pentru a vă asigura cât mai multă precizie de fapt.
Avem linii directoare de aprovizionare stricte și legătura numai cu site-uri cu reputație media, instituții de cercetare academică și, ori de câte ori este posibil, studii medicale revizuite de experți. Rețineți că numerele din paranteze ([1], [2], etc.) sunt link-uri clickabile la aceste studii.
Dacă considerați că oricare dintre conținuturile noastre este inexactă, depășită sau îndoielnică, selectați-o și apăsați pe Ctrl + Enter.
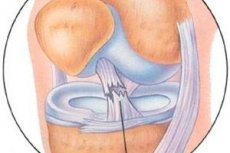
Timp de câteva decenii, s-au desfășurat lucrări pentru studierea rezultatelor tratamentului artroscopic al deteriorării aparatului capsular-ligament al articulației genunchiului.
În ciuda varietății de tratament artroscopice de instabilitate anterioare post-traumatică a genunchiului, există încă un procent semnificativ de rezultate slabe, cele mai importante cauze ale care sunt complicații ca urmare a unor erori în etapele de diagnostic, tratament chirurgical și reabilitarea de instabilitate anterioare post-traumatică a pacienților.
În literatura de specialitate, complicațiile posibile după tratamentul artroscopic al instabilității post-traumatice anterioare sunt destul de discutate. Cu toate acestea, puțină atenție este acordată analizei cauzelor și metodelor de corectare a acestora.
Epidemiologie
Problema tratării pacienților cu patologie a genunchiului rămâne până în prezent importantă și una dintre cele mai dificile din traumatologie . Articulația genunchiului este articulația cel mai frecvent vătămată, care reprezintă până la 50% din toate leziunile articulare și până la 24% din leziunile membrelor inferioare.
Potrivit diferiților autori, rupturile ligamentelor cruciate ale articulației genunchiului sunt întâlnite cu o frecvență de 7,3 până la 62% dintre toate leziunile aparatului capsular-ligament al articulației genunchiului.
Diagnostice rănirea ligamentului anterior cruciat
Toți pacienții, înainte de intervenția chirurgicală primară, au efectuat o examinare clinică și radiologică. Efectuarea anamneziei, examinarea, palparea, testarea clinică a leziunilor structurilor genunchiului, radiografie, analiza generală a sângelui și a urinei, teste biochimice de sânge și urină. Conform indicațiilor, sunt efectuate următoarele studii instrumentale: teste pe CT-1000, CT, MRI, ultrasunete. Diagnostic artroscopia precede imediat tratamentul operativ.
Examinarea pacientului începe cu clarificarea plângerilor și cu colectarea de anamneză. Este important să se determine mecanismul de deteriorare a aparatului lombar și ligament al articulației genunchiului și să se colecteze informații despre operațiile transferate pe articulația genunchiului. Examinarea ulterioară este efectuată, palparea, măsurând circumferința articulației, determină amplitudinea mișcărilor pasive și active sunt, de asemenea, utilizate în mod obișnuit chestionar tabel testare Lysholm pentru sportivi si 100 de puncte scară concepute pentru TSITO pentru pacienții cu mai puține pretenții fizice.
Evaluarea funcției membrelor inferioare se realizează pe următorii parametri: reclamații de instabilitate în comun, posibilitatea de îndepărtare activă a dat în mod pasiv prejudecată patologică shin susținerea capacității, claudicație, îndeplinirea sarcinilor motorii specifice, puterea maximă a mușchilor periarticulare în funcționarea continuă, deteriorând mușchii coapsei, tonusul muscular, plângerile dureri articulare, prezența sinovită, potrivire cu motor abilități nivel creanțelor funcționale.
Fiecare atribut este evaluat pe o scală de 5 puncte: 5 puncte - fără modificări patologice, compensarea funcțiilor; 4-3 puncte - modificări moderate, subcompensare; 2-0 puncte - schimbări pronunțate, decompensare.
Evaluarea rezultatelor tratamentului include trei grade: bune (mai mult de 77 de puncte), satisfăcătoare (67-76 puncte) și nesatisfăcătoare (mai puțin de 66 de puncte).
Unul dintre criteriile pentru evaluarea subiectivă a rezultatelor tratamentului este evaluarea de către pacient a stării sale funcționale. Condiția unui rezultat bun este restabilirea capacității funcționale. Fără aceasta, rezultatele tratamentului sunt considerate satisfăcătoare sau nesatisfăcătoare.
În cadrul unui examen clinic, se măsoară volumul mișcărilor și se efectuează teste de stabilitate. Este întotdeauna important să eliminați simptomul sertarului frontal.
Pacienții se plâng de durere și / sau sentimente de instabilitate în articulație. Durerea poate fi cauzată de instabilitatea sau deteriorarea asociată a cartilajului sau a meniscului. Unii pacienți nu își pot aminti daunele anterioare, brusc în luni sau ani să acorde atenție articulației genunchiului. Pacienții descriu rar articulația genunchiului ca fiind instabilă. Acestea descriu, de obicei, incertitudinea, slăbiciunea, incapacitatea de a controla mișcările în articulațiile deteriorate.
Crepitație caracteristică sub patella din cauza biomecanicii în articulația patellofemorală.
Adesea dominante sunt simptomele secundare: efuziunea cronică în articulație, modificări degenerative ale articulației sau chistului lui Baker.
De asemenea, este importantă starea structurilor active-dinamice de stabilizare atât înainte, cât și după operație. Acest lucru se datorează realizării unui efect de stabilizare destul de fiabil datorat mușchilor periarticulari.
O mare importanță se acordă indicatorului de rezistență musculară.
Pentru diagnosticul de instabilitate anterioare și de a evalua rezultatele pe termen lung ale tratamentului cu ajutorul testelor cele mai informative: simptom „sertar“ față în poziția neutră, piciorul inferior, răpire test test adduktsionny, Lachman-test.
Un indicator important al stării funcționale este capacitatea de a elimina în mod activ deplasarea patologică pasivă a tibiei față de șold.
Din sarcinile speciale ale motoarelor se aplică mișcare de mers pe jos, alergare, sărituri, scări de alpinism, squats etc.
Se acordă o atenție deosebită rezistenței musculaturii periarticulare în timpul unei activități prelungite.
Testarea pasiva Complexul include simptom fata „sertar“ în trei poziții inferioare abducție piciorului și adduktsionny teste la 0 și 20 ° flexie în articulația, testare rekurvatsii și testul de deplasare laterală și punctul de sprijin, testul Lachman-Trillat, măsurarea rotației patologice a tibiei.
Complexul de testare activă include o testare activă a sertarului frontal în trei poziții ale tibiei, teste de abducție activă și aderență la 0 ° și 20 ° flexiune în testul comun Lachman activ.
Pentru a determina leziunea sau inferioritatea ligamentului cruciat anterior, se utilizează simptomul "sertarului" anterioară - deplasarea pastila a tibiei (translația anterioară), de asemenea, cu flexia diferită a tibiei. Recomand să se concentreze pe unul dintre cele mai acceptate, conform gradărilor din literatură ale acestui simptom: I grad (+) - 6-10 mm, grad II (++) -11-15 mm, grad III (+++) - mai mult de 15 mm .
În plus, simptomul "sertarului" din față trebuie evaluat cu o altă instalare rotativă a coloanei - 30 °, rotație externă sau internă.
Simptomul Lachman este recunoscut ca fiind cel mai patognomonic test pentru detectarea leziunilor ligamentului anterior sau a transplantului. Se crede că oferă cele mai multe informații cu privire la starea anterioară prejudiciului ligamentului în COP acută, deoarece performanța sa este aproape complet absentă rezistență musculară traducere anteropoaterioara (deplasare) shin, precum și COP instabilitate cronică.
Testul Lachman se efectuează în poziția situată pe spate. Evaluarea testului Lachman se efectuează în funcție de mărimea deplasării anterioare a tibiei față de femur. Unii autori folosesc următoarele gradări: gradul I (+) - 5 mm (3-6 mm), gradul II (++) - 8 mm (5-9 mm), gradul III (+++) - 13 mm 16 mm), grad IV (++++) - 18 mm (până la 20 mm). Într-un efort de a unifica sistemul de evaluare, folosim o gradație de trei grade similară celei descrise anterior pentru simptomul sertarului frontal.
Schimbare Simptom punct de rotație, sau un simptom al subluxației anterior al dinamicii tibiei (pivot shift-test), de asemenea, se referă la simptome patognomonice pentru deteriorarea ligament incrucisat anterior într-o măsură mai mică, este caracteristic pentru combinația cu ruptură a structurilor ligamentare laterale interioare.
Testarea este efectuată în poziția situată pe spate, mușchii picioarelor ar trebui să fie relaxați. Un braț apucă piciorul și întoarce bărbia spre interior, iar cealaltă este situată în regiunea condylei laterale a coapsei. Cu o îndoire lentă a COP la 140-150 °, mâna simte apariția subluxației anterioare a tibiei, care este eliminată prin îndoire suplimentară.
Test de Pivotshift nici Macintosh a efectua într-o poziție similară a pacientului. Cu o mână, produc rotația internă a membrului inferior, iar celălalt - valgus abaterea. Dacă un test pozitiv, partea laterală a suprafeței articulare a tibiei (platou extern) este deplasată anteriorly, îndoind încet COP 30-40 ° pentru a se produce părtinire inversă. Deși se consideră că testul de schimbare pivot patognomonica pentru inferioritatea ligamentului incrucisat anterior, ar putea fi negativ dacă deteriorat iliotibialnogo tractului (ITT) ruptură longitudinală completă a meniscului medial sau lateral cu o dislocare a corpului său (ruptura de tip „creșteri mâner“), și-a exprimat degenerativă proces în lateral tuberculii departamentul comun hipertrofiei intercondiliene eminența tibiei și altele.
Testul activ Lachmann poate fi utilizat atât pentru examinarea clinică, cât și pentru examinarea cu raze X. Dacă ligamentul cruciat anterior este deteriorat, deplasarea anterioară a tibiei ajunge la 3-6 mm. Testarea se efectuează în poziția situată pe spate, cu picioarele complet îndreptate. O mână plasată sub coapsa studiate membrelor, îndoind-la genunchi la un unghi de 20 °, iar celălalt picior perie prindere COP, astfel încât membrele coapsei studiate pune pe antebrațul cercetătorului. O altă pensulă este așezată pe suprafața frontală a articulației glezne a pacientului, călcâiul său este presat pe masă. Apoi, pacientului i se cere să întindă mușchiul cvadriceps al coapsei și urmărește îndeaproape mișcarea tuberozității tibiei anterior. Când este deplasat cu mai mult de 3 mm, simptomul este considerat pozitiv, indicând o deteriorare a ligamentului cruciat anterior. Pentru a determina starea stabilizatorilor de articulație medial și lateral, se poate efectua un test similar cu rotația interioară și exterioară a tibiei.
Radiografie
Radiografia se efectuează în conformitate cu metoda standard în două proiecții standard, precum și radiografiile funcționale.
La evaluarea imaginilor iau în considerare poziția patelei, tibiofemoralny unghi, umflătura a platoului tibial lateral, concavitatea medial, localizarea fibula dorsal în raport cu tibiale.
Radiografiile permit evaluarea stării generale a articulației genunchiului, evidențierea modificărilor degenerative, determinarea stării osoase, tipul și poziția structurilor metalice, amplasarea tunelurilor și expansiunea acestora după tratamentul operativ.
O mare importanță este experiența medicului, deoarece evaluarea imaginilor este mai degrabă subiectivă.
Radiografiile laterale trebuie efectuate la flexia de 45 ° în articulație pentru o evaluare corectă a relației dintre tibie și patella. Pentru a evalua în mod obiectiv rotația tibiei, este necesar să se suprapune unul pe altul condylele laterale și medii ale tibiei. De asemenea, este evaluată înălțimea patellei.
Extensia insuficientă este mai ușor de diagnosticat în proiecția laterală, pacientul are un picior străpuns.
Pentru a determina axa membrelor, sunt necesare radiografii suplimentare într-o proiecție directă pe casete lungi în poziția în picioare a pacientului, deoarece există anomalii ale artrozei deformante. Axa anatomică a membrelor, definită de orientarea longitudinală a coapsei pe cea a tălpii, este în medie de 50-80 °. Acesta este cel mai important punct în cursul tratamentului chirurgical ulterior (osteotomie corectivă, artroplastie, endoprotetice).
Gradul de deplasare a tibiei față de femur în direcția anteroposterioară și median-laterală este determinat utilizând radiografii funcționale cu o sarcină.
În instabilitatea cronică anterioară a punctului genunchiului semne radiografice caracteristice: îngustare fosei intercondiliene, îngustarea spațiului comun, prezența osteofite periferice pe tibia, polul superior și inferior al patelei, anterioare caneluri menise adâncite de pe condilul femural lateral, hipertrofia tubercul și zaostronnost eminența intercondiliene.
Radiografia laterală indică adesea cauza limitării mobilității. Radiografiile laterală la extinderea maximă poate indica o lipsă de prelungire, în care estimarea poziției în raport cu tibial arc tunel intercondiliene, care arata ca un sigiliu de linie (linia Blumensaat).
 [14], [15], [16], [17], [18], [19], [20]
[14], [15], [16], [17], [18], [19], [20]
Tomografia computerizată
CT nu este considerată cercetare de rutină. CT se efectuează la pacienții cu informații insuficiente în alte tipuri de examinare, în special în cazul fracturilor de compresie ale condililor tibiali.
Cu ajutorul CT, leziunile osului și cartilaginos sunt bine vizualizate. Cu CT, este posibil să se efectueze diverse teste dinamice cu flexiune în articulația genunchiului în diferite unghiuri.
CT-1000
Pentru a măsura deplasarea anteroposterioară a tibiei, se utilizează aparatul KT-1000.
CT-1000 este un artrometru, constă în măsurarea deplasării față-spate a tibiei în raport cu femurul și suporturile pentru treimile inferioare ale șoldurilor și picioarelor. Dispozitivul este atașat la gât cu ajutorul curelelor Velcro, iar tamponul existent apăsă patella pe suprafața frontală a femurului. În acest caz, spațiul de îmbinare trebuie combinat cu linia de pe aparat. Limita inferioară situată pe standuri este îndoită la articulația genunchiului în limitele a 15-30 ° pentru a măsura deplasarea fusului frontal și 70 ° pentru a măsura deplasarea posterioară a tibiei față de femur.
În primul rând, articulația leziunii genunchiului este testată. Pentru a măsura tendința anterioară a tibiei, medicul trage mânerul situat în partea antero-superioară a dispozitivului spre el însuși și încearcă, ținând touch pad-ul pe patella, pentru a face deplasarea înainte a tibiei. În același timp, aplicați forța de 6, 8 și 12 kg, care este controlată de semnalele sonore. La apariția fiecărui semnal sonor doctorul marchează o abatere a unei săgeți pe o scală și înregistrează indicațiile dispozitivului. Shiftul deplasării în raport cu coapsa este exprimat în milimetri. Mai mult, medicul testează deplasarea posterioară a piciorului inferior prin înfășurarea acestuia în articulația genunchiului la un unghi de 70 ° și face prin intermediul mânerului aparatului o încercare de a schimba gâtul în spate. Semnalul sonor, care apare atunci când săgeata este deflectată, indică cantitatea de deplasare posterioară a tibiei față de femur.
Testele similare sunt efectuate pe o articulație sănătoasă a genunchiului. Apoi, se efectuează o comparație și scădere a datelor corespunzătoare din articulațiile sănătoase și deteriorate ale genunchiului. Această diferență arată cantitatea de deplasare anterioară a tibiei față de femur la o sarcină de 6, 8 și 12 kg.
Deplasarea în față este determinată la un unghi de îndoire al coloanei de 30 °.
Atunci când diferența dintre valoarea deplasării frontale la 67N și 89N a articulației afectate și sănătoase este mai mare de 2 mm, este suspectată o ruptură a ligamentului cruciat anterior.
Există anumite principii de testare instrumentală în instabilitatea COP. Este necesar să se ia în considerare următorii parametri: gradul de rigiditate al curele de fixare la nivelul membrelor, senzori de localizare de pe comun, o relaxare completa a musculaturii picioarelor, arthrometer locație în raport cu spațiul comun, gradul de rotație a fluierul piciorului, piciorul unghiul de flexie în masă a genunchiului.
În perioada acută după leziune, utilizarea unui artrometru este inadecvată, deoarece este imposibil să se relaxeze complet mușchii periarticulari. Este necesară alegerea corectă a poziției neutre a tălpii, luând în considerare rotația internă în timpul deplasării în față a tibiei, în timp ce rotirea exterioară are loc la coapsa exterioară. În caz contrar, valoarea traducerii anteroposteriale va fi mai mică decât valoarea adevărată. Pentru a obține valoarea maximă a deplasării anormale a tijei, este de asemenea necesar să se permită rotirea liberă a acesteia.
Gradul de traducere depinde de magnitudinea forței aplicate, punctul de atracție și direcție.
Utilizarea tablelor nu trebuie să limiteze rotirea tibiei. Este necesar să localizați senzorii senzorilor, concentrându-ne strict asupra fisurii articulare, deoarece dacă sunt deplasați distal, citirile vor fi mai mici decât valoarea adevărată, dacă sunt proximal, atunci mai mult.
O condiție obligatorie pentru o evaluare obiectivă este fixarea patellei în sulful intercondilar. Pentru aceasta, este necesar să se acorde tibiei un unghi de flexiune în articulația de ordinul de 25-30 °. Cu subluxațiile congenitale și post-traumatice ale patellei, unghiul de flexie este mărit la 40 °. Cu instabilitatea frontală, unghiul de flexiune în articulație este de 30 °, cu partea din spate - 90 °.
Două semnale audio însoțesc testul: prima - cu o sarcină de 67N, a doua - la 89N. Uneori, pentru a determina ruptura ligamentului cruciat anterior, este nevoie de o forță mai mare.
În mod normal, diferența dintre cele două extremități la testarea deplasării anteroposterioare nu depășește 2 mm, uneori indicând o valoare mai mică de 3 mm la limita normală.
Luați în considerare indicele conformității înainte, adică diferența dintre decalajul de la 67N și 89N. De asemenea, această valoare nu trebuie să depășească în mod normal 2 mm.
Cu o deplasare mai mare de 2 mm, putem vorbi despre o ruptură a ligamentului cruciat anterior (transplant de ligament cruciat anterior).
Aș dori, de asemenea, să remarcăm că, datorită instabilității articulațiilor genunchiului sau a hipermobilității, utilizarea artrometrului CT-1000 nu este practică.
În concluzie, trebuie spus că atunci când se utilizează acest artrometru, desigur, există un element de subiectivitate care depinde de un număr de parametri, inclusiv de cercetător. Prin urmare, examinarea pacienților trebuie efectuată (dacă este posibil) de un medic.
Cu ajutorul lui KT-1000 se poate constata doar deplasarea anteroposterială a tibiei în raport cu femurul și nu se înregistrează nici o instabilitate laterală.
Imagistica prin rezonanță magnetică
RMN este cea mai informativă metodă de cercetare neinvazivă, permițând vizualizarea atât a structurilor osoase cât și a țesuturilor moi ale articulației genunchiului.
Un ligament cruciat anterior anterior trebuie să arate mai puțin intens pe toate imaginile. În comparație cu ligamentul cruzimat posterior mai dens, ligamentul cruciat anterior poate fi ușor neomogen. În legătură cu direcția oblică, mulți preferă să utilizeze imagini coronare oblice. Atunci când ligamentul cruciat anterior rupe, RMN vă permite să vizualizați locația leziunii.
Ligamentul cruciat anterior este bine vizualizat pe secțiunile laterale în timpul extinderii și rotației exterioare a tibiei. Ligamentul cruciat anterior este mai luminos decât ligamentul cruciat posterior, fibrele ligamentului cruciat anterior sunt răsucite. Lipsa continuității fibrelor sau orientarea lor haotică indică ruptura ligamentului.
Ruperea completă a ligamentului cruciat anterior este diagnosticată mai mult de semnele indirecte: deplasarea tibială anterioară, înclinarea posterioară excesivă a ligamentului cruciat posterior, conturul ondulat al ligamentului cruciat anterior.
Examinarea cu ultrasunete
Avantajele ultrasunetelor - costuri scăzute, siguranță, viteză, imagine foarte informativă a țesuturilor moi.
Ultrasunete permite structurilor echogenic să examineze starea genunchiului tesuturilor moi articulare, osoase și suprafața cartilajului, de asemenea, pentru a reduce ecogenicitatea determina edemul tisular, acumulare de lichid în cavitatea articulara sau formațiuni periarticulare. Ecografia este utilizată pentru detectarea leziunilor meniscuselor articulației genunchiului, a ligamentelor colaterale, a structurilor țesuturilor moi care înconjoară articulația genunchiului.
Artroscopia
Cu ajutorul artroscopiei diagnostice, autorii folosesc abordări standard: anterolaterale, anteromediale, laterale superioare patellar.
Artroscopica anterior de examinare ligamentului include o evaluare a aspectului ligamentului incrucisat anterior, integritatea propriilor sale corduri teaca sinoviale, fibre de colagen orientate nu numai tibială punctele de atașare a ligamentului, dar, de asemenea, pe lungimea sa, în special în site-ul de inserție femurală. În cazul în care, în caz de deteriorare a ligamentului incrucisat anterior în timpul și situs de atașare tibial cu o marjă de diagnostic artroscopice fragment osos nu este dificila, intrabursala diagnostic (vnutristvolovyh) leziuni proaspete si cronice ale ligamentului incrucisat anterior este foarte dificil. Acest lucru se datorează faptului că în exterior, la prima vedere, se pare ca ligament anterior cruciat al întregului: sinoviala întreg, palparea ligamentului structura cârlig artroscopice anterior arată prezența grosimii și a ligamentelor plin, anterior artroscopic simptom „sertar“ prezintă suficiente fibre de tensiune ale ligamentelor. Cu toate acestea, o examinare mai atentă a rețelei capilare în părțile de mijloc și ligamentul femural și disecția membranei sinoviale permite determinarea prejudiciului ligament fibrelor ligamentare și prezența hemoragiei sau a țesutului cicatricial. O caracteristică secundară a vechiului intrasinovial ligament deteriorat incrucisat anterior si hipertrofia sinoviala este țesutul adipos pe partea femur a ligamentului posterior cruciat și acoperișul șold al crestăturii intercondiliene (simptom „creșterea țesutului“).
Uneori, numai artroscopic este posibil să se stabilească următoarele tipuri de leziuni la ligamentul cruciat anterior:
- afectarea ligamentului cruciat anterior în locul de atașare femurală cu sau fără formare de ciorapi;
- Rănirea ligamentului cranian anterior intravinovial;
- afectarea ligamentului cruciat anterior;
- în cazuri rare - deteriorarea ligamentului cruciat anterior în regiunea creșterii intercondiliare cu detașarea fragmentului osoasă.
Tratament rănirea ligamentului anterior cruciat
Cu forma compensată a instabilității anterioare a articulației genunchiului, tratamentul constă în imobilizarea cu restabilirea ulterioară a mobilității articulațiilor și a funcțiilor stabilizatorilor activi (mușchi).
Cu formele de instabilitate anterioară subcompensate și decompensate, este necesară intervenția chirurgicală care vizează restabilirea integrității stabilizatorilor statici în principal. Tratamentul complex include în mod necesar tratament funcțional pentru a spori stabilizatorii activi.
De asemenea, trebuie remarcat faptul că, ca urmare a intervențiilor medicale, în principal sub forma anteromedialnom tranzițiile de la instabilitate subcompensat formă compensată, din moment ce această regiune anatomică are cel mai mare număr de stabilizatori secundari, care afecteaza in mod favorabil rezultatul tratamentului.
Managementul pacienților cu instabilitate anterioară a genunchiului depinde de mulți factori: vârsta, tipul de activitate profesională, nivelul de pregătire sportivă, concomitent daune intraarticular, gradul de instabilitate, riscul perioadei reimbolnavire de la data prejudiciului. În primul rând reconstrucția plastică a ligamentului incrucisat anterior este prezentat la sportivii profesioniști de pauză, mai ales cu daunele concomitente a altor structuri ale genunchiului. De asemenea, este recomandată reconstrucția ligamentului cruciat anterior pentru instabilitatea cronică a articulației genunchiului.
Indicațiile pentru stabilizarea statică anterior artroscopică considerate primare și recurente subcompensat și decompensate forme și tipuri anteromedialnoy (A2M1, A2M2, AZM1, AZM2, AZMZ) și instabilitatea anterolateral (A2L1, A2L2, A2LZ, AZL1, AZL2, AZLZ), incapacitatea de a compensa metode conservatoare de patologie tratament.
Decizia privind recuperarea plastică a ligamentului cruciat anterior la pacienții cu vârsta peste 50 de ani se ia în funcție de vârsta și nivelul activității fizice a pacientului, de gradul de artroză deformabilă. În cazul unei restricții puternice a activității fizice datorată instabilității articulației genunchiului, se recomandă plasarea ligamentului cruciat anterior.
În fiecare caz în parte, decizia privind tratamentul chirurgical se face luând în considerare caracteristicile individuale ale pacientului.
Contraindicațiile pentru stabilizarea statică sunt următoarele afecțiuni și boli:
- prezența gonartrozei de grad III-IV;
- hipotrofia pronunțată a mușchilor de șold;
- contracția articulației;
- după rănire, mai mult de 3 zile și mai puțin de 3 săptămâni;
- boli infecțioase;
- osteoporoza;
- tromboza vaselor membrelor inferioare.
În indicații pas cu pas și contraindicații pentru intervenții chirurgicale față instabilitate posttraumatice, uneori dilemă. Pe de o parte, consecințele instabilității cronice (coapsa hipotrofie musculară, deformantă artroză) sunt contraindicații pentru a efectua stabilizarea statică și stabilizarea folosind grefe artroscopice cu blocuri osoase crește sarcina pe cartilajului articular (ca o consecință - la progresia deformantă artroze). Pe de altă parte, metodele conservatoare nu asigură un efect de stabilizare suficient, ceea ce contribuie, de asemenea, la dezvoltarea deformantă artroze.
Uneori se recomandă amânarea operației la creșterea volumului mișcărilor articulației genunchiului, care poate dura 2-3 săptămâni. Amânarea intervenției chirurgicale în faza acută duce la o reducere a complicațiilor în timpul măsurilor de reabilitare asociate cu restabilirea volumului mișcărilor articulației genunchiului după tratamentul chirurgical.
Alegerea autograftului și a metodei de fixare
Pentru a restaura ligamentului incrucisat anterior este utilizat cel mai frecvent autogrefon a rotulei ligament, tendon și mușchi de licitație semimembranosului, în cazuri rare, tendon și cvadriceps tendonul lui Ahile. A treia centrală a ligamentului patelar cu două blocuri osoase rămâne cel mai comun autograft pentru reconstrucția ligamentului cruciat anterior la sportivi. Un tendon cvadriceps cu un singur bloc osos sau fără bloc osos este din ce în ce mai utilizat ca autogrefă pentru a înlocui ligamentul cruciat anterior. Materialul autolog cel mai frecvent utilizat pentru transplantul ligamentului cruciat anterior în CITO este treia centrală a ligamentului patelar. Acest bloc de grefă osoasă are două (din rotulei și tuberculul tibial) pentru a asigura o fixare primară fiabilă rigidă, ceea ce contribuie la sarcina timpurie.
Avantajele unui autograft de la un ligament patelar sunt după cum urmează.
- În mod normal, lățimea ligamentului patelar permite autograftarea oricărei lățimi și grosimi dorite. De obicei, transplantul are o lățime de 8-10 mm, dar, uneori, în cazul repetării repetate, lățimea necesară poate ajunge la 12 mm.
- Patchul patellar este întotdeauna disponibil ca material auto și are variații anatomice minore. Acest lucru face posibilă, în orice moment, efectuarea unei eșantionări tehnice a materialului auto din punct de vedere tehnic.
- Blocurile osoase permit transplantul să fie fixat ferm, de exemplu, cu șuruburi intermediare, prin înșurubarea lor între blocul osos și peretele tunelului osos. Această metodă asigură o fixare primară foarte ridicată.
Folosirea unui autogrefă de la tendoanele mușchilor semitendinici și licitați, conform mai multor autori, crește rotația patologică externă a coapsei la 12%. Succesul reconstrucției ligamentului cruciat anterior depinde în mod semnificativ de remodelarea biologică a grefei.
În legătură cu îndepărtarea benzilor ligamentale cu blocuri osoase de la patella și tuberozitatea tibiei, apare durerea acestui plasture. Deși defectul osos poate fi închis de os nu este întotdeauna posibil să se închidă în mod adecvat defectul țesutului moale, mai ales în cazul în care prejudiciul inițial a provocat formarea de cicatrice în jurul tendonul.
Deoarece blocul osos scos din tuberculul tibial, ceea ce este important pentru sprijin pe genunchi, unii pacienți (sporstmen-luptători, artiști și clericii al.) Se pot plânge de dureri în timpul sarcinii directe asupra articulației genunchiului, sau incapacitatea de a sprijini genunchi. Există observație, în cazul în care pacientul nu se plânge de genunchi instabilitate în comun și lipsa funcției membrelor, după o intervenție chirurgicală, cu toate acestea, din cauza acestei complicații forțate să renunțe sau să limiteze activitatea profesională obișnuită. Prin urmare, un rezultat bun nu se bazează numai pe stabilitate.
În clinica de leziuni sportive și de balet, CITO preferă să utilizeze autografe de la un ligament patelar cu două blocuri osoase și fixarea lor cu șuruburi interferențiale.
Stabilizarea statică anterioară a articulației genunchiului cu un autotransplant liber de la ligamentul patelar este efectuată după artroscopul diagnostic pentru a determina amploarea și tipurile de intervenție.
Eșantionarea autograft este de obicei efectuată pe membrele ipsilaterale pentru conservarea contralateral ca o susținere. În primul rând, blocul osos este luat din tuberozitatea tibiei, apoi din patella. Unul dintre blocurile osoase trebuie să fie suficient de masiv pentru a fi fixat în tunelul femural.
Pentru a reduce șansele de despicare a blocului osos și a cantității de leziuni în locul donatorului, se iau fragmente osoase ale unui autograft trapezoidal; un astfel de bloc osos este mai ușor de manevrat cu o căpușă de stoarcere, ceea ce conferă grefei o formă rotundă, cu un risc mai redus de fractură de patelă.
Un astfel de autograft este mai ușor de instalat în tunelurile intrasolare. Autograftul este tăiat mai întâi de tuberozitatea tibiei, apoi de la patella.
Cu ajutorul clemelor artroscopice, blocurile osoase sunt atașate la o formă rotunjită
Simultan cu prepararea autograftului, se determină poziția optimă (izometrică) a tunelului tibial. Pentru aceasta se utilizează un sistem stereoscopic special (unghiul sistemului stereoscopic este de 5,5 °). Tunelul este centrat, concentrându-se asupra părții tibiale rămase a ligamentului cruciat anterior și, în absența acestuia, pe zona dintre tuberculii altitudinii intercondiliare sau 1-2 mm în spatele lor.
Diametrul său variază în funcție de mărimea autograftului (ar trebui să fie 1 mm mai mare decât diametrul transplantului). În mod succesiv, diametrul specificat al forajului este format din tunelul intraosos (strict pe spiță, altfel va exista o extensie a canalului). Îmbinarea se spală abundent pentru a îndepărta chipsurile osoase. Utilizând rasul artroscopic, marginile ieșirii canalului tibial sunt netezite.
În următoarea etapă, folosind burghiul, se determină un punct de inserție femurală pe condyla exterioară a șoldului (5-7 mm de marginea posterioară) pentru articulația dreaptă a genunchiului la 11 ore. Atunci când revizuirile sunt reconstruite, de regulă, se utilizează un canal "vechi" cu variații minore în poziția sa. Utilizând burghiul canulat, canalul femural este forat, adâncimea acestuia nu trebuie să depășească 3 cm. După terminarea canalului, marginile canalului femural sunt tratate cu un raspus artroscopic.
În unele cazuri, se produce plasticitatea crestăturii intercondiliare (arc gotic, ramă de resturi intercondiliare).
Înainte de autograft în tunelurile osoase din cavitatea articulară, toate fragmentele osoase-cartilaginoase sunt îndepărtate cu ajutorul strângerii artroscopice și a spălării complete a articulației.
Transplantul cusut se efectuează în tunelurile intrasteale și se fixează în tunelul femural printr-un șurub interferențial.
După fixarea capătului femural al grefei, articulația se spală cu antiseptice pentru a preveni complicațiile purulente.
Apoi, membrul inferior operat este complet îndreptat și funcționează fixarea tibial în canal este necesară în extensia completă a genunchiului. Filamentele tensionate a lungul axei canalului, artroscopului este introdus în portalul tibial inferior prin spițe definesc un punct și direcția de fixare cu șurub (în cazul în care osul solid această zonă, administrat Metchik). Prin înșurubarea șurubului în poziție și tensiunea filamentele urmați blocul osos de compensare, astfel încât să nu fie împins în afara canalului în cavitatea comună. În următoarea etapă, prin intermediul artroscopului vizualizate fără a vorbi dacă blocul osos într-o îmbinare datorită deplasării sale de-a lungul axei canalului atunci când înșurubarea șurubului (și, prin urmare, mai bine șurubul de utilizare samonatyagivayuschy), apoi prin artroscopului evaluează blocul grad de reazem osos la peretele tunelului os, apoi șurub învârtit complet.
Dacă lungimea inițială a autograftului cu blocuri osoase depășește 10 cm, există o probabilitate mare de a ieși din blocul osoasă din canalul tibial spre exterior.
Pentru a evita durerea postoperatorie în articulația patellofemorală după fixare, partea proeminentă a blocului osos este plictisită.
Înainte de a se închide cu țesuturi moi, cu ajutorul rasului acoperiți netede proeminente marginile oaselor și colțurile, apoi suturați țesuturile moi.
Apoi, inspectați cu atenție zona șurubului tibial pentru sângerare, dacă este necesar, efectuați hemostază cu ajutorul coagulării.
Controlul fotografiilor radiografice în două proiecții se face direct în sala de operație.
Rănile sunt suturate cu straturi de bucăți strânse, nu se recomandă instalarea de drenaj, deoarece devine gateway-ul la infecție; dacă este necesar (apariția efuziunii în articulație) a doua zi, puncția articulației.
Pe membrul operat impuneți o bretele postoperatorii cu o blocare 0-180 °.
După operație, se aplică un sistem rece la articulație, care reduce semnificativ numărul de complicații cum ar fi edemul pararticular și efuziunea în articulație.
Pentru prima dată în limba rusă a inițiat TSITO folosi o metodă mai universal autogrefe sistem de fixare Rigidfix pini de acid polilactic și Interferential ultima generație șurub Mi-La-Gro pentru grefe cu blocuri osoase. Versatilitatea metodei constă în aplicarea sa la transplanturile de țesuturi moi și la grefele cu blocuri osoase. Avantajele metodei - nici un risc de deteriorare a țesutului moale grefei cu un bloc de os la momentul fixării, fixarea rigidă, nu au existat probleme cu îndepărtarea știftului de blocare datorită dispersării. Rigiditatea fixării primare și fixarea strânsă a blocurilor de grefă osoasă sunt asigurate prin umflarea pinilor și prin compresia rezultată.

