Expert medical al articolului
Noile publicații
Patogenia hepatitei B
Ultima examinare: 19.11.2021

Tot conținutul iLive este revizuit din punct de vedere medical sau verificat pentru a vă asigura cât mai multă precizie de fapt.
Avem linii directoare de aprovizionare stricte și legătura numai cu site-uri cu reputație media, instituții de cercetare academică și, ori de câte ori este posibil, studii medicale revizuite de experți. Rețineți că numerele din paranteze ([1], [2], etc.) sunt link-uri clickabile la aceste studii.
Dacă considerați că oricare dintre conținuturile noastre este inexactă, depășită sau îndoielnică, selectați-o și apăsați pe Ctrl + Enter.
În patogeneza hepatitei B, se pot distinge câteva legături de conducere ale lanțului patogenetic:
- introducerea infecției patogene;
- fixarea pe hepatocit și penetrarea în celulă;
- multiplicarea virusului și "împingerea" acestuia pe suprafața hepatocitelor și, de asemenea, în sânge;
- includerea reacțiilor imunologice care vizează eliminarea patogenului;
- imunodeficiența leziunilor organelor și sistemelor;
- formarea imunității, eliberarea de la agentul patogen, recuperarea.
Deoarece infecția cu hepatita B apare întotdeauna parenteral, putem presupune că momentul infectării este aproape echivalent cu penetrarea virusului în sânge. Încercările unor cercetători de a se izola în faza enterică și regională a hepatitei B sunt slab fundamentate. Există mai multe motive să credem că, în fluxul sanguin, virusul intră imediat în ficat.
Tropismul virusului hepatitic B în țesutul hepatic, în prezența compoziției speciale predeterminate receptorului AgHBs - o polipeptidă care are o greutate moleculară de 31 000 Da (RZ1) având o activitate de legare de albumină. O zonă similară a albuminei se găsește pe membrana hepatocitelor din ficatul uman și cimpanzeu decât în esență și este determinată de tropismul HBV la ficatul uman și cimpanzeu.
Odată cu pătrunderea virusului în hepatocite sunt eliberate ADN-ul viral, care intră în nucleul hepatocitului și care acționează ca matriță pentru sinteza acizilor nucleici, lansează o serie de reacții biologice succesive, a căror rezultat devine asamblarea virusului nucleocapsida. Nucleocapsida migrează prin membrana nucleară în citoplasmă unde ia asamblarea finală locul Dane particula - virus întreg hepatitei B.
Trebuie remarcat, totuși, că atunci când un hepatocit este infectat, procesul poate merge în două moduri - replicativ și integrat. În primul caz, se dezvoltă o imagine a hepatitei acute sau cronice, iar în al doilea caz, un virus care transportă.
Cauzele care predetermină cele două tipuri de interacțiuni dintre ADN-ul viral și hepatocite nu sunt stabilite exact. Cel mai probabil, tipul de răspuns este determinat genetic.
Rezultatul interacțiunilor devin structuri replicative de asamblare korovskogo antigen (în miez) și asamblarea completă a virusului (în citoplasmă) urmată de prezentarea unui virus complet sau antigenele sale asupra membranei sau în structura membranei hepatocitelor.
Se crede că replicarea virusului nu duce la deteriorarea celulelor la nivelul hepatocitelor, deoarece virusul hepatitei B nu are acțiune citopatică. Această situație nu poate fi considerată certă, deoarece se bazează pe date experimentale care, deși nu există nici o dovadă a efectului citopatic al virusului hepatitei B, dar a produs în cultura de țesuturi și, prin urmare, nu pot fi extrapolate în totalitate la hepatitele virale B la om. În orice caz, problema absenței leziunii hepatocitelor în timpul fazei replicative necesită studii suplimentare.
Cu toate acestea, indiferent de natura interacțiunii virusului cu celula, ficatul este ulterior inclus în procesul imunopatologic. Astfel, daune hepatocitar datorită faptului că exprimarea antigenelor virale pe membrana hepatocitelor și eliberarea de antigene virale în circuitul de circulație liberă este activat răspunsul imun celular și umoral consecutive îndreptate în final îndepărtarea organismului virusului il. Acest proces se desfășoară în deplină conformitate cu modelele generale ale răspunsului imun la infecțiile virale. Pentru eliminarea agentului patogen includ răspunsurile celulare citotoxice mediate de diferite clase de celule efectoare: K-celule, celule T, celule natural killer, macrofage. Pe parcursul acestor reacții este distrugerea hepatocitelor infectate, care este însoțită de eliberarea de antigeni virali (Ag HBc, NVeAg, HBsAg), declanșarea sistemului de anticorpi, prin care anticorpii specifici se acumulează în sânge, în special pentru vaca - HBc anti și e antigen - anti-HBE . În consecință, eliberarea celulei hepatice de virus se produce în timpul morții sale, datorită reacțiilor de citoliză celulară.
În același timp, anticorpii specifici care se acumulează în sânge se leagă de antigenul virusului, formând complexe imune fagocitozate de macrofage și secretate de rinichi. Astfel, pot exista diverse leziune imunocomplexe ca glomerulonefrita, arterita, artralgii, erupții cutanate, și altele. Deoarece participarea anticorpilor specifici este organism curățită de agentul patogen și există recuperare completă.
Conform patogenezei conceptul de mai sus al hepatitei B toate variantele clinice multiple ale bolii luate pentru a explica caracteristicile interactiunii dintre virus si celulele imune subcontractanți, cu alte cuvinte, puterea răspunsului imun pentru prezența antigenelor virale. Conform ideilor moderne, rezistența răspunsului imunitar este determinată genetic și legată de antigenele histocompatibilității locusului HLA de primă clasă.
Se crede că în condițiile unui răspuns imun adecvat pentru a dezvolta antigene clinic hepatita acută cu un curs ciclic și de recuperare completă. Odată cu reducerea răspunsului imun la antigene exprimate de citoliza imun mediat viral ușor, astfel încât nu există nici o eliminare eficientă a celulelor hepatice infectate, ceea ce conduce la manifestări clinice blânde cu persistența prelungită a virusului și poate dezvolta hepatită cronică. În acest caz, dimpotrivă, în cazul genetic a determinat un răspuns imun puternic și masivității de infecție (transfuzie de sânge) determina celulele hepatice de zone extinse de distrugere, care corespund formei clinice severe și maligne ale bolii.
Schema prezentată de patogeneza hepatitei B se remarcă prin armonie, dar există o serie de momente controversate și puțin cercetate.
Dacă urmărim conceptul de hepatita B ca boala imun ar putea fi de așteptat să crească reacțiile de citotoxicitate celulare cu o creștere a severității bolii. Cu toate acestea, în formele severe de indicatori ai imunității celulare redus drastic, inclusiv mai multe note de toamna, in comparatie cu cei la copii sănătoși, și indicatorul dependent de K citotoxicitate celulară. Când o formă malignă în timpul dezvoltării unei necroze hepatice masive și coma hepatică marcată în special incapacitatea completă a blastică de transformare a limfocitelor sub influența fitogemattlyutinina, Staphylococcus endotoxinelor și HBsAg. Mai mult, nu există nici o capacitatea leucocitelor de a migra în funcție inhibarea migrării leucocitelor reacție (RTML), și a relevat o creștere dramatică a limfocitelor permeabilității membranei din studiile lor cu o tetraciclină sondă fluorescentă.
Astfel, în cazul în care limfocitele indicatori de fluorescență de oameni sănătoși sunt ± 9,9 2%, și cu hepatită B, cu tipic benigna se ridica la 22,3 ± 2,7%, atunci numărul de forme maligne limfocite fluorescente ajunge în medie 63,5 ± 5,8%. Deoarece creșterea permeabilității membranelor celulare evaluate în mod clar în literatura de specialitate ca un indicator fiabil al dizabilității funcționale, se poate concluziona că hepatita B, în special în formă malignă, daune brute se produce limfocite. Acest lucru este evidențiat și de indicii activității citotoxice a celulelor K. In boala citotoxicitate 1-2 saptamani severa este 15,5 ± 8,8%, în timp ce pentru o formă malignă 1st săptămână - 6,0 ± 2,6, pe a 2 - 22,0 ± 6,3% la norma este de 44,8 ± 2,6%.
Datele prezentate arată în mod clar tulburările pronunțate în imunitatea celulară la pacienții cu hepatită B. Severă Este de asemenea clar că aceste schimbări au loc a doua oară, având ca rezultat înfrângerea celulelor imunocompetente de metaboliți toxici și, eventual complexe imune circulante.
Studiile au arătat că la pacienții cu hepatită severă, în special în cazul unei necroza hepatica masiva, serul sanguin este un titru care se încadrează HVsAg și NVeAg și, simultan, încep să fie detectate în titruri mari de anticorpi la antigenul de suprafață, ceea ce este destul de neobișnuit pentru o formă benignă a bolii, atunci când care anti-HBV apar numai în luna a 3-5-a a bolii.
Dispariția rapidă a hepatitei B antigene virale cu apariția simultană a mari titruri de anticorpi antivirale care sugerează formarea extensivă a complexelor imune și posibila lor implicare in patogeneza necroza hepatica masiva.
Astfel, materialele reale nu vă permit să trateze în mod unic Hepatita B numai din punctul de vedere al agresiunii imunopatologice. Și nu este vorba doar de faptul că acest lucru nu este găsit relația dintre profunzimea și amploarea modificărilor morfologice în ficat, pe de o parte, și gradul de factori imunității celulare - pe de altă parte. În teorie, acest lucru ar putea fi explicat studii dată ulterioară a imunității celulare, celulele imune când sunt supuse unui puternic efecte toxice datorită creșterii insuficienței hepatice funcționale. Puteți, desigur, să presupunem că citoliza imunitar hepatocitelor are loc in primele etape ale infectiei, eventual chiar și înainte de apariția simptomelor clinice ale bolii hepatice severe. Cu toate acestea, o astfel de ipoteză este puțin probabilă, deoarece la pacientii cu acuta (fulgere) curs al bolii relevat indici similari ai imunității celulare și, în plus, studiul morfologic al țesutului hepatic nu a fost găsit infiltrare limfocitară masivă în același timp detectat câmp continuu epiteliului necrozat fara semne de resorbție și limfocitara agresiune.
Explicarea imaginii morfologice a hepatitei acute numai din punctul de vedere al citolizei celulelor imune este foarte dificilă, așa că în lucrările timpurii nu a fost exclus efectul citotoxic al virusului hepatitei B.
În prezent, această ipoteză a fost confirmată parțial de descoperirea Studiile virusul hepatitei B au arătat că frecvența detectării markerilor hepatitei D este direct proporțională cu severitatea bolii: forma ușoară se găsesc la 14%, moderată - 18 y, severă - 30 maligne - la 52% dintre pacienți. Având în vedere faptul că virusul hepatitei D are un efect citopatic nekrozogennym, sa stabilit că, în dezvoltarea unor forme fulminante de hepatita B co-infecție a marilor virusuri hepatitice importanță B și D.
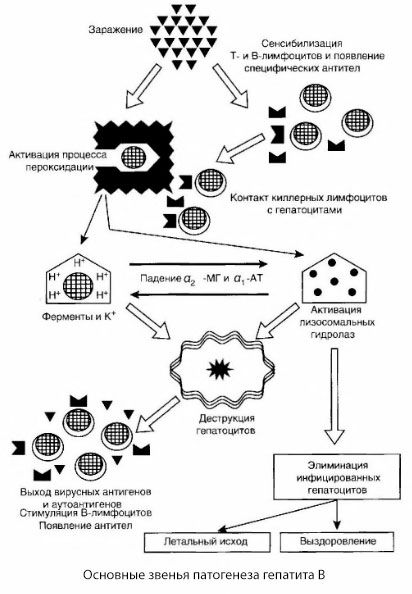
Patogenia hepatitei B poate fi reprezentată după cum urmează. După pătrunderea virusului hepatitei B în hepatocite, se declanșează un atac imunitar asupra hepatocitelor infectate cu T-killer, care eliberează limfocixine față de celulele hepatice.
Mecanismele intime ale afectării hepatocitelor la hepatita B nu au fost stabilite până în prezent. Rolul principal este jucat de procesele activate de peroxidare lipidică și hidrolaze lizozomale. Punctul de plecare poate fi limfotoxinele eliberate din celulele efectoare atunci când vin în contact cu hepatocitele, dar este posibil ca virusul însuși să fie inițiatorul proceselor de reoxidare. În viitor, cel mai probabil, procesul patologic se dezvoltă în următoarea secvență.
- Interacțiunea factorilor agresiune (limfotoxine sau virus) cu macromolecule biologice (eventual cu componentele membranei reticulului endoplasmic, capabile de a lua parte la un proces de detoxifiere, prin analogie cu alți agenți de deteriorare, așa cum sa arătat în raport cu tetraclorura de carbon).
- Formarea radicalilor liberi, activarea proceselor de peroxidare a lipidelor și creșterea permeabilității tuturor membranelor hepatocelulare (sindrom de citoliză).
- Mișcarea de-a lungul gradientului de concentrație a substanțelor biologic active - pierderea enzimelor variabile de localizare subcelulară, donori de energie, potasiu, etc. Acumularea de celule de sodiu, calciu, pH schimbare spre acidoza intracelulara ..
- Activarea și randamentul hidrolazelor lizozomale (ARN-ase, ADN-ase, catepsine etc.) cu degradarea celulei hepatice și eliberarea autoantigenilor.
- Stimularea T imune și B-sisteme cu formarea specifică sensibilizare limfocite T la lipoproteina hepatice și formarea protivopechenochnyh autoanticorpi umoral.
În schema propusă patogeneza hepatitei B ca factor declanșator sunt antigenele virale ale căror produse intensive observate în primele etape ale bolii și întreaga perioadă acută cu excepția formelor maligne, în care producția de antigeni virali este aproape se oprește în momentul necrozei hepatice masive, care predetermină reducerea rapidă a replicării virale.
Este, de asemenea, evident că antigeni virali activează sistemele T și B ale imunității. In timpul acestui proces există o redistribuire caracteristică a subpopulații de limfocite T direcționate către organizarea unui răspuns imun adecvat, eliminarea hepatocitelor infectate, neutralizarea antigenelor virale și sanogen recuperare
In reactia celulelor imune la antigeni virali pe hepatocite sau membrane în timpul replicării virale în hepatocite, există condiții pentru activarea peroxidarea lipidelor, controlul așa cum este cunoscut, permeabilitatea membranelor celulare și subcelulare,
Din această perspectivă, devine ușor de înțeles că o astfel de apariție naturală și foarte caracteristică a hepatitei virale a sindromului de citoliză - permeabilitatea crescută a membranelor celulare
Rezultatul final al sindromului de citoliză poate fi o disociere completă a fosforilării oxidative, a fluxului de material celular, moartea parenchimului hepatic.
Cu toate acestea, în majoritatea covârșitoare a cazurilor, aceste procese nu dobândesc o astfel de dezvoltare fatală. Numai în formele maligne ale procesului patologic boala apare ca o avalanșă, și ireversibil, deoarece există infestare masivă, marcată de proces imunitar, activarea excesivă a proceselor supraoxidare și lizozomale fenomene gidrodaz agresiune autoimună.
Aceste aceleași mecanisme observate cu un curs favorabil al hepatitei B, singura caracteristica pe care acestea sunt puse în aplicare la un nivel calitativ diferit. Spre deosebire de cazurile de necroză hepatică masivă, cu un curs clinic favorabil al hepatocitelor infectate, și, prin urmare, zona de citoliză imunopatologice peroxidarea mai puțin lipide amplificat nu este atât de semnificativ, activarea hidrolazelor acide duce numai la autolizei limitată cu eliberarea neglijabilă de autoantigene și, în consecință, fără masive de auto-agresiune, adică toate etapele de patogeneza cu un curs favorabil realizat în cadrul organizării structurale în curs de pas ficat renhimy și sisteme de protecție constrânse (antioxidanți, inhibitori etc.) și, prin urmare, nu are o astfel de acțiune distructivă.
Cauzele simptomelor de intoxicație la hepatitele virale nu sunt pe deplin investigate. Propunerea de a face distincția între așa numita intoxicare primară sau viroasă și secundară (metabolică sau metabolică) poate fi considerată pozitivă, deși acest lucru nu dezvăluie mecanismul intim al apariției sindromului toxic general. În primul rând, virusurile hepatitei nu au proprietăți toxice și, în al doilea rând, concentrația multor metaboliți nu se corelează întotdeauna cu severitatea bolii și cu gradul de simptome de toxicoză. Este, de asemenea, cunoscut faptul că concentrația de antigeni virali nu este strict corelată cu severitatea intoxicației. In schimb, odată cu creșterea severității bolii și, prin urmare, creșterea gradului de toxicitate, scade concentrația de AgHBs și este cea mai mică în formele maligne la momentul comei hepatice profunde. Cu toate acestea, frecvența de detectare și titrurile anticorpilor antivirus specifici depind în mod direct de severitatea bolii.
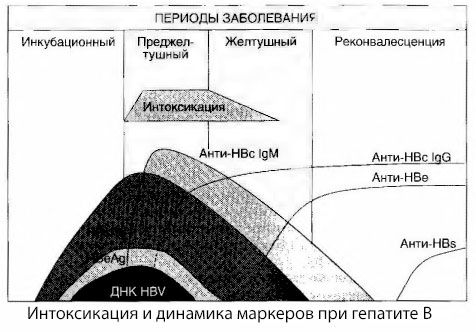
Intoxicație cu care nu apare în momentul înregistrării antigenelor virale, iar perioada de circulație a antiviral de sânge anticorpi IgM la antigenul antigenului si korovskomu sistem E. Mai mult, atunci când formele grele și mai ales maligne o parte semnificativă a sângelui pacienților apar chiar și anti-HBs, care de obicei nu sa observat niciodată cu forme ușoare și moderate ale bolii.
Datele prezentate permite să se concluzioneze că sindromul toxicoză în hepatita virală și hepatitei B, în special, nu apare ca urmare a unor antigene virale în sânge și este o consecință a interacțiunii dintre antigene virale cu anticorpi IgM antivirale. Rezultatul unei astfel de interacțiuni, așa cum se știe, este formarea complexelor imune și, eventual, a substanțelor toxice active.
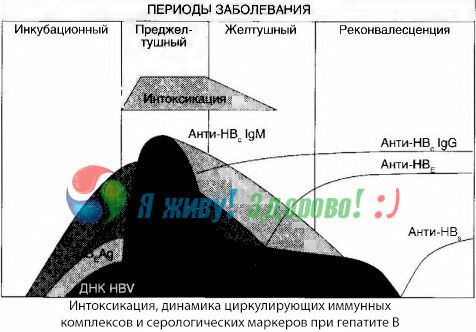
Simptomele intoxicației apar la momentul apariției complexelor imune în circulație, dar în viitor o astfel de corelație nu poate fi urmărită.
O explicație parțială pentru acest lucru poate fi găsită în studiul compoziției complexelor imune. La pacienții cu severă circulația sângelui sisteme predominant de dimensiuni medii, iar în compoziția lor, la o altitudine de Sindrom dominat de anticorpi toxici din clasa in timp ce in recesiune, iar manifestările clinice ale sistemelor de recuperare devin mai mari, iar ei încep să domine compoziția anticorpilor IgG.
Datele prezentate se referă la mecanismele de dezvoltare a sindromului toxic în perioada inițială a bolii, dar cu toxicoză care apare la înălțimea manifestărilor clinice, ele au doar o importanță parțială și mai ales în dezvoltarea comăi hepatice.
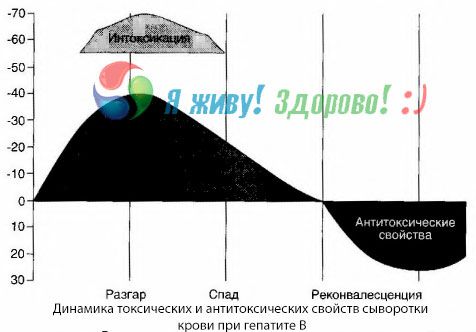
Prin metoda hemoculturilor a fost posibil să se arate că la hepatita B, sângele acumulează constant toxinele eliberate din țesutul hepatic afectat afectat. Concentrația acestor toxine este proporțională cu severitatea bolii, ele sunt de natură proteică.
În perioada de convalescență, anticorpii acestei toxine apar în sânge; dar în cazul unei comă hepatică, concentrația toxinei din sânge crește brusc și nu se detectează anticorpi în sânge.
Patomorfologia hepatitei B
Prin natura schimbărilor morfologice, există trei forme de hepatită B acută:
- forma ciclică,
- necroza masivă a ficatului;
- hepatita pericholangiolitică colestatică.
Când forma ciclică a degenerativ hepatitei B, modificări inflamatorii și proliferative au fost mai pronunțate în lobuli centrului, in timp ce hepatita A sunt localizate la periferia felii, răspândindu la centru. Aceste diferențe se explică prin diferite modalități de penetrare a virusului în parenchimul ficatului. Virusul hepatitei A pătrunde în ficat prin vena portă și se extinde spre centrul lobuli, virusul hepatitei B pătrunde prin artera hepatică și capilarele de ramificare care furnizează în mod uniform toate segmentele, până la centrul lor.
Gradul de înfrângere al parenchimului hepatic corespunde, în majoritatea cazurilor, gravității manifestărilor clinice ale bolii. In formele mai usoare observate de obicei, necroza focală a hepatocitelor și la forme moderate și severe - necroza zonală (cu tendință la formarea de punți de fuziune și necroză în forme severe ale bolii).
Cele mai mari modificări morfologice ale parenchimului sunt observate la înălțimea manifestărilor clinice, care, de obicei, coincid cu prima decadă a bolii. În decursul celui de-al doilea și în special cel de-al treilea deceniu, procesele de regenerare sunt intensificate. În acest timp, modificările necrobiotice sunt aproape complet dispar și procesele de infiltrare celulară cu o restaurare lentă ulterioară a structurii plăcilor celulare hepatice încep să predomine. Cu toate acestea, restaurarea completă a structurii și funcției parenchimului hepatic apare numai la 3 până la 6 luni după debutul bolii și nu la toți pacienții.
Generalizat infecția cu virusul hepatitei B și confirmată prin detectarea AgHBs, nu numai în hepatocite, dar și în rinichi, plămân, splină, pancreas, celule de măduvă osoasă, și altele.
Colestatice (periholangiolitichesky) hepatită - o formă specială a bolii, în care sunt detectate cele mai mari schimbări morfologice prin canalele biliare intrahepatice și cu o imagine periholangiolita holangiolita. In forma colestatică colestaza apar cu extinderea capilarului biliare cu stază biliară în ele cholangioles proliferarea și infiltrarea celulară în jurul lor. Celulele hepatice cu această formă de hepatită sunt ușor afectate. Din punct de vedere clinic, boala se caracterizează printr-un curs prelungit cu icter prelungit. Se demonstrează că cauza unui astfel de mod specific al bolii este efectul predominant al virusului asupra pereților cholangiolului cu efect nesemnificativ asupra hepatocitelor.

