Expert medical al articolului
Noile publicații
Detașarea oului fetal la începutul sarcinii
Ultima examinare: 04.07.2025

Tot conținutul iLive este revizuit din punct de vedere medical sau verificat pentru a vă asigura cât mai multă precizie de fapt.
Avem linii directoare de aprovizionare stricte și legătura numai cu site-uri cu reputație media, instituții de cercetare academică și, ori de câte ori este posibil, studii medicale revizuite de experți. Rețineți că numerele din paranteze ([1], [2], etc.) sunt link-uri clickabile la aceste studii.
Dacă considerați că oricare dintre conținuturile noastre este inexactă, depășită sau îndoielnică, selectați-o și apăsați pe Ctrl + Enter.
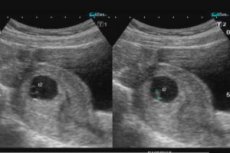
Una dintre problemele care apar în primele etape ale sarcinii este desprinderea ovulului. Să luăm în considerare principalele cauze ale patologiei, simptomele și metodele de tratament.
Primul trimestru de sarcină este o perioadă importantă atât pentru mamă, cât și pentru viitorul copil. În acest moment, organele și sistemele cheie ale bebelușului se depun și apar un număr mare de avorturi spontane. Unul dintre motivele pentru întreruperea sarcinii este desprinderea ovulului.
Uterul este un organ muscular care se contractă periodic. În timpul sarcinii, ovulul fertilizat se atașează de pereții acestuia și se dezvoltă. În acest moment se formează placenta, sau corionul. Este o membrană viloasă a embrionului care acoperă suprafața ovulului. Prin intermediul corionului, fătul primește oxigen și toți nutrienții. Formarea unei placente complete se observă la sfârșitul primei luni după concepție.
Ovul fertilizat:
- Este un ovul fertilizat de un spermatozoid care este atașat de pereții uterului.
- Este începutul dezvoltării embrionare a fătului și este prima structură determinată prin ecografie.
- La o lună după concepție, în ovul se detectează un sac vitelin, a cărui prezență indică o sarcină sănătoasă.
- Are o formă rotundă sau ovală, care crește treptat în dimensiune, ceea ce vă permite să determinați perioada exactă de gestație și să identificați posibile tulburări.
Spre deosebire de uter, corionul nu se contractă, așa că, dacă organul se contractă puternic în stadiile incipiente, apare o dezlipire parțială sau completă. Această problemă apare la 2% din toate sarcinile și variază în severitate și simptome. [ 1 ]
Termenul de detașare implică două condiții: detașare imediată (stadii incipiente) și stare critică (mijlocul sau sfârșitul sarcinii). În primul caz, este un semnal alarmant despre un posibil avort spontan.
Epidemiologie
Conform Clasificării Internaționale a Bolilor ICD-10, avortul spontan aparține categoriei XV Sarcină, naștere și perioada postpartum (O00-O99):
- O03 Avort spontan.
- O02.1 Avort ratat.
- O20.0 Amenințarea cu avort.
Conform statisticilor medicale, aproximativ 10-15% din toate sarcinile se termină cu avort spontan prematur. Mai mult, peste 50% din avorturile spontane sporadice (accidentale) sunt asociate cu anomalii genetice ale fătului. [ 2 ]
Desprinderea ovulului este strâns legată de vârsta femeii însărcinate; cu cât femeia este mai în vârstă, cu atât riscul de avort este mai mare:
- Până la 35 de ani – 15%
- 35-45 ani – 20-35%
- Peste 45 de ani – 50%
- Istoric de avorturi spontane – 25%
Din cauza acțiunii anumitor factori, embrionul moare, iar apoi începe desprinderea ovulului fertilizat de pereții uterini. În această perioadă, femeia prezintă secreții cu sânge, pe măsură ce desprinderea este îndepărtată din cavitatea uterină. Pentru a confirma avortul spontan, se efectuează o determinare cantitativă a beta-hCG și diagnostic ecografic. [ 3 ], [ 4 ]
Cauze detașări la începutul sarcinii
Există mulți factori care pot provoca eliminarea ovulului fertilizat în primul trimestru. Cel mai adesea, starea patologică este asociată cu următoarele motive:
- Tulburări hormonale.
- Istoria avorturilor.
- Boli ale sistemului reproducător.
- Noi creșteri.
- Patologii inflamatorii ale organelor pelvine.
- Anomalii ale organelor genitale feminine.
- Boli virale și infecțioase în timpul sarcinii.
- BTS-uri.
- Hipertensiune arterială.
- Activitate fizică sporită.
- Patologii ereditare.
- Conflictul Rhesus între mamă și făt.
- Tulburări în dezvoltarea placentei și a embrionului.
- Obiceiuri proaste ale femeilor: fumatul, dependența de droguri, alcoolismul.
- Impactul negativ al factorilor de mediu.
Cel mai adesea, cauza desprinderii de umplutură este deficitul de progesteron. În cazul acestei patologii, organismul feminin nu produce o cantitate suficientă de progesteron, care este responsabil pentru nașterea normală a unui copil. [ 5 ]
Factori de risc
Riscul de dezlipire a ovulului în primele etape ale sarcinii crește semnificativ atunci când organismul este expus următorilor factori:
- Stresul și experiențele emoționale.
- Vârsta peste 35 de ani.
- Activitate fizică epuizantă.
- Obiceiuri proaste.
- Conflictul Rhesus.
- Neoplasme tumorale.
- Deficit de progesteron.
- Boli ale femeilor însărcinate: venerice, infecțioase, virale, inflamatorii.
- Luarea anumitor medicamente.
- Patologii ereditare și altele.
Oricare dintre factorii enumerați poate provoca întreruperea spontană a sarcinii. Un risc ridicat de avort spontan este tipic pentru perioada în care placenta nu este încă complet formată, adică din primele zile de fertilizare până în săptămâna a 16-a. În această perioadă, o femeie ar trebui să se protejeze cât mai mult posibil de efectele oricăror factori patologici. [ 6 ]
Patogeneza
Mecanismul de dezvoltare a avortului spontan în stadiile incipiente ale gestației este asociat cu mulți factori. Patogeneza detașării poate fi cauzată la o femeie de astfel de virusuri: citomegalovirus, herpes, parvovirus, rubeolă. O altă posibilă cauză a avortului spontan sunt patologiile cromozomiale sau ereditare.
Să luăm în considerare etiopatogenia principalelor cauze ale detașării de ovule:
- Patologii uterine - anomalii în dezvoltarea ductului Müllerian, sinechie a raftului uterin, hipoplazie uterină, afectarea organelor prin avort, insuficiență istmico-cervicală,
- Boli endocrine – hipofuncție ovariană, insuficiență luteală, hiperandrogenism adrenal, hipertiroidism, hipotiroidism, diabet. Tulburări de funcționare a ovarelor, glandelor suprarenale și a altor glande endocrine. În acest caz, avortul spontan poate apărea atât în cazul concepției spontane, cât și în cazul sarcinii induse medicamentos.
- Anomalii cromozomiale – tulburări structurale, aberații cantitative ale cromozomilor. Tulburări ale imunității celulare și umorale la femei, incompatibilitate izoserologică în funcție de grupa sanguină și factorul Rh al mamei și fătului.
- Intoxicația organismului - cel mai mare pericol este otrăvirea cu plumb, mercur, benzină, nicotină și alte substanțe toxice. Avorturile spontane precoce sunt tipice femeilor expuse la radiații ionizante sau care lucrează în industria chimică.
- Incompatibilitatea izoantigenică a sângelui fetal - cu această anomalie, antigenele fetale pătrund prin placentă în corpul femeii și provoacă formarea de anticorpi specifici. Aceasta poate duce la boli hemolitice, moarte fetală intrauterină și alte patologii.
- Boli și anomalii în dezvoltarea organelor genitale. De exemplu, în cazul miomului uterin, implantarea ovulului fertilizat poate avea loc pe nodul miomatos, care este o membrană mucoasă subțiată. Din această cauză, embrionul nu primește o nutriție suficientă și nu se poate dezvolta complet.
- Avorturi în anamneză – întreruperea artificială a sarcinii provoacă tulburări ale sistemelor nervos și endocrin. În acest context, este posibilă dezvoltarea bolilor inflamatorii, endometrita cronică. În timpul îndepărtării instrumentale a fătului în timpul dilatării colului uterin, este posibilă deteriorarea structurilor sale musculare. Aceasta implică insuficiența canalului istmico-cervical și avortul spontan al tuturor sarcinilor ulterioare.
- Boli infecțioase – avortul spontan poate fi cauzat atât de infecții cronice, cât și de leziuni locale ale organelor genitale cauzate de flora bacteriană, virusuri, ciuperci și alți agenți patogeni. Leziunile inflamatorii ale organelor genitale duc la perturbarea structurii și funcțiilor straturilor principale ale endometrului și miometrului. Aceasta provoacă aderențe, tumori în pelvisul mic, retroflexie fixă și alte patologii care perturbă creșterea fătului.
Factorii psihogeni, a căror acțiune crește riscul de avort spontan, nu trebuie excluși. Oricare dintre cauzele menționate mai sus duce la creșterea activității contractile a uterului și la dezlipirea ovulului. Dacă are loc un avort spontan la începutul primului sau celui de-al doilea trimestru de sarcină, ovulul este separat de uter fără ruptura sacului amniotic. [ 7 ]
Simptome detașări la începutul sarcinii
Simptomele avortului spontan se manifestă printr-o deteriorare a stării de sănătate a femeii. În această perioadă, corionul se desprinde, vasele prin care a fost introdus în uter se rup și se formează un hematom.
Principalele simptome ale avortului spontan includ:
- Dureri de spate similare crampelor menstruale.
- Atacuri de crampe în abdomenul inferior.
- Secreții sanguine cu cheaguri, indicând îndepărtarea unui ovul fertilizat detașat din cavitatea uterină.
- Scăderea sau absența completă a semnelor de sarcină: greață, dureri în piept, modificări ale dispoziției etc.
În majoritatea cazurilor, avortul precoce începe cu spotting, care se transformă în sângerare. Astfel de simptome sunt un motiv pentru a solicita asistență medicală de urgență.
Primele semne
Avortul spontan poate apărea în orice etapă a sarcinii, dar cel mai adesea se întâmplă în primele luni de gestație. În primul trimestru, există un risc ridicat de a dezvolta un hematom retrochorial.
Primele semne ale dezlipirii fetale:
- Crampe musculare în abdomenul inferior.
- Durere persistentă în partea inferioară a spatelui.
- Secreții vaginale de culoare roșie aprinsă sau închisă la culoare.
- Senzație de spasme uterine.
- Sângerări abundente cu cheaguri.
Dacă hematomul nu a început să se golească, atunci nu există secreții, femeia se plânge de durere și de o deteriorare generală a stării de sănătate. Apariția secrețiilor maronii indică o diminuare a hematomului și este un motiv de consultare a unui ginecolog. În 30% din cazuri, avortul spontan este asimptomatic și poate fi diagnosticat doar cu ajutorul unei ecografii de screening. [ 8 ]
Etape
Există mai multe etape de desprindere a ovulului:
- Amenințarea avortului - femeia simte durere, există scurgeri minore de sânge din vagin. Dacă solicitați asistență medicală în timp util, există șansa de a salva sarcina.
- A început avortul spontan - durere combinată cu scurgeri cu sânge. Există încă o șansă de a salva sarcina.
- Avort spontan - dureri ascuțite, scurgeri abundente cu sângerări și cheaguri. Sarcina nu poate fi salvată.
- Un avort complet – ovulul fertilizat este complet îndepărtat din cavitatea uterină, iar sângerarea se oprește.
Respingerea formațiunii fetale înainte de 12 săptămâni se numește avort spontan precoce, iar avortul spontan înainte de 22 de săptămâni se numește avort spontan tardiv. [ 9 ]
Formulare
Conform studiilor, membranele fetale se separă în moduri diferite. Prin urmare, există mai multe tipuri de întrerupere spontană de sarcină în stadiile incipiente, să le luăm în considerare:
- Sarcină biochimică - respingerea a avut loc înainte de întârzierea menstruației. Ecografia nu detectează ovulul fetal, dar testul hCG arată niveluri crescute. Cel mai adesea, o astfel de dezlipire este asociată cu defecte ale ovulului fetal sau tulburări hormonale la femeie.
- Desprindere completă - membranele fetale s-au separat de pereții uterini, embrionul a murit. Uterul se contractă și scapă de făt. Femeia simte o durere persistentă în abdomenul inferior, care iradiază în sacrum și partea inferioară a spatelui. Sunt posibile sângerări abundente.
- Avort incomplet – când o parte din ovulul fertilizat este eliminată, în uter rămân țesuturi care îi perturbă contracția și hemostaza. Din această cauză, există riscul de sângerare severă și șoc hemoragic. Chiar dacă sângerarea este minoră, există riscul agravării acesteia din cauza părților rămase din ovulul fertilizat, a infecției sau a formării unui polip placentar.
- Un avort spontan eșuat - ovulul fertilizat se oprește din dezvoltare, dar nu este respins. Acesta suferă resorbție și trece prin mai multe etape: sânge, carne, litondionă (petrificare). Această anomalie poate apărea în orice stadiu al gestației. Diagnosticul se bazează pe sângerarea cu sânge necoagulabil. Astfel de femei însărcinate pot avea antecedente de paroxisme anginoase.
- Sarcina cervicală – ovulul fertilizat se dezvoltă în canalul cervical, adică în zona istmului său. Respingerea are loc la 4-6 săptămâni de gestație. Femeia prezintă sângerări abundente, care îi pun viața în pericol. Pentru tratament se efectuează histerectomie și terapie de substituție a sângelui.
- Avortul septic (febril) este o afecțiune gravă cauzată de imunodeficiența primară sau secundară. Dezlipirea este asociată cu pătrunderea suprainfecției cu floră rezistentă la antibiotice în vagin și uter. Femeia se plânge de slăbiciune generală, hipertermie, tahicardie, durere acută în abdomenul inferior, secreții hemato-purulente din tractul genital. Femeia însărcinată necesită îngrijiri medicale de urgență și spitalizare.
Indiferent de tipul de avort spontan, o femeie are nevoie de ajutor medical și psihologic.
Complicații și consecințe
Riscul complicațiilor după un avort spontan depinde de mulți factori. În primul rând, este vorba de perioada în care a avut loc respingerea ovulului fertilizat, vârsta femeii, tipul de avort spontan etc.
Principalele consecințe ale acestei patologii includ:
- Un avort incomplet, în care o parte din ovulul fertilizat și placenta rămân în uter. Acest lucru este periculos din cauza sângerărilor severe și a sindromului infecțios.
- Boli infecțioase și inflamatorii ale sistemului reproducător.
- Tulburări hormonale.
- Dificultăți cu concepția ulterioară și cu nașterea unui făt.
- Hematometra este o tulburare de evacuare a sângelui din cavitatea uterină. Din cauza contractilității slabe sau a spasmelor cervicale, se acumulează cheaguri de sânge în acesta. Femeia se plânge de dureri acute în abdomenul inferior și o senzație de distensie, nu există scurgeri de sânge.
- Tulburări ale ciclului menstrual.
- Insuficiență istmico-cervicală.
- Eroziunea cervicală.
- Polip placentar - atunci când ovulul nu este complet detașat, o parte din placentă rămâne în uter, care în timp se dezvoltă în țesut conjunctiv și este strâns atașată de pereții organului. Femeia suferă de dureri și spotting periodic, care se pot transforma în sângerări abundente.
- Probleme psihologice, depresie. [ 10 ]
În majoritatea cazurilor, consecințele desprinderii ovulului în stadiile incipiente ale gestației nu reprezintă un pericol pentru viața și sănătatea femeii. Pentru a preveni posibilele complicații, ginecologii recomandă chiuretajul uterin obligatoriu și o ecografie de control după 2-3 săptămâni.
Diagnostice detașări la începutul sarcinii
Pentru a evalua starea pacientei și a diagnostica avortul spontan, se colectează anamneza, se analizează plângerile, se efectuează examenul fizic și se efectuează o serie de studii suplimentare. O evaluare primară a parametrilor hemodinamici este obligatorie.
- Analiza plângerilor și colectarea anamnezei - caracteristici ale ciclului menstrual, sarcini și avorturi anterioare, boli ginecologice, rezultate ecografii. Prezența simptomelor sarcinii incipiente: secreții vaginale cu sânge, dureri în abdomenul inferior și în zona lombară, menstruație întârziată. Test de urină pentru hCG.
- Examen fizic – temperatură, tensiune arterială, ritm cardiac. Examinarea și palparea abdomenului (durere, balonare, tensiune a mușchilor peretelui abdominal anterior), examen vaginal (examinare cu specule pentru a determina sursa și a evalua volumul sângerării). Evaluarea bimanuală a consistenței și lungimii colului uterin, a stării canalului cervical, a durerilor apendicelor și a bolților vaginale.
- Examinarea instrumentală a organelor pelvine (ecografie transvaginală sau transabdominală) și teste de laborator.
O abordare diagnostică cuprinzătoare permite detectarea desprinderii ovulului într-un stadiu incipient și, dacă este posibil, prevenirea unui avort spontan complet. De asemenea, solicitarea la timp a asistenței medicale ajută la evitarea complicațiilor grave în cazul desprinderii incomplete a embrionului. [ 11 ]
Teste
Testele de laborator în combinație cu rezultatele ecografiei permit diagnosticarea unui avort spontan. Testele pe care pacienta trebuie să le efectueze sunt:
- Analiză clinică de sânge.
- Determinarea nivelurilor de hCG.
- Determinarea grupei sanguine (dacă există risc de pierdere de sânge).
- Testarea pentru boli cu transmitere sexuală.
- Analiza bolilor infecțioase.
- Examinarea microscopică a secrețiilor cervicale.
Analiza gonadotropinei corionice umane este un hormon format după implantarea embrionului în cavitatea uterină. După un avort spontan, nivelul de hCG este crescut, ceea ce permite diagnosticarea avortului spontan. Analiza pentru boli infecțioase și alte studii de laborator ne permit să determinăm cauza avortului spontan și, dacă este posibil, să prevenim avorturile spontane în sarcinile viitoare. [ 12 ]
Diagnosticare instrumentală
În cazul pierderii sarcinii timpurii, se efectuează o ecografie transvaginală sau transabdominală pentru a detecta semne de detașare a ovulului și retenție a resturilor acestuia în uter. Prima ecografie este un studiu prin vagin folosind un senzor endovaginal, care permite o examinare detaliată a structurii uterului și a ovarelor.
Dacă examinarea transvaginală este imposibilă, este indicată examinarea transabdominală. Se efectuează cu vezica urinară plină. Aceasta permite studierea stării organelor pelvine, a uterului și a anexelor, pentru a identifica patologiile organelor de reproducere.
Posibile rezultate ale cercetării:
- Avort complet – diametrul intern mediu al ovulului >20-25 mm, embrionul nu este vizualizat. Grosimea endometrului este mai mică de 15 mm, produsele de concepție rămase au fost identificate anterior.
- Sarcină neviabilă – embrion >7-8 mm, bătăi ale inimii nevizualizate.
- Într-un avort spontan incomplet, există țesut în uter cu un diametru mai mare de 15 mm.
- Sarcină ectopică - cavitatea uterină este goală, dar mărită ca dimensiuni, la fel ca și anexe. Există semne de hiperplazie endometrială.
- Avort septic – semne de avort complet sau incomplet, leziune infecțioasă ascendentă a cavității uterine și a anexelor acesteia, peritoneu, abces pelvin.
Dacă o femeie are un ciclu menstrual lung sau neregulat, este indicată o ecografie repetată la o săptămână după prima.
Diagnostic diferentiat
O componentă obligatorie a examinărilor pentru respingerea unei formațiuni fetale în stadiile incipiente ale sarcinii este diagnosticul diferențial.
Avortul spontan se diferențiază de următoarele patologii:
- Neoplasme ale vaginului și colului uterin. Secrețiile sanguinolente abundente pot indica ectropion, adică eversiunea membranei mucoase a canalului cervical. Pentru a detecta boala, se efectuează un examen cu specul și o colposcopie.
- O altă posibilă cauză a sângerărilor vaginale este un ciclu anovulator, care implică adesea întârzieri ale menstruației. Pentru diagnostic, se efectuează un test hCG (negativ) și o examinare bimanuală a uterului.
- Diferențierea se efectuează cu mola hidatiformă. În această patologie, apar secreții sub formă de bule, iar dimensiunea uterului este mai mare decât perioada de gestație așteptată. Ecografia este indicată pentru confirmarea diagnosticului.
- În cazul unei sarcini ectopice, există secreții sângeroase, dureri ascuțite, o senzație de presiune asupra vezicii urinare. Testul hCG este pozitiv. Diagnosticul bimanual relevă durere la mișcarea colului uterin. Organul este mai mic ca dimensiuni decât ar trebui să fie în perioada de sarcină așteptată. La palparea trompelor uterine, este posibilă îngroșarea și umflarea bolților. O ecografie relevă un ovul fertilizat în trompa uterină. Când aceasta se rupe, sângele se acumulează în cavitatea abdominală.
Rezultatele diagnosticului diferențial ne permit să punem un diagnostic final cu privire la avortul spontan în stadiile incipiente. [ 13 ]
Cine să contactați?
Tratament detașări la începutul sarcinii
Dacă se confirmă suspiciunile de dezlipire a ovulului, femeia este trimisă la spital. O sarcină care poate fi salvată necesită tratament spitalicesc și supraveghere medicală, așa că pacienta este internată în spital. Scopul principal al tratamentului este relaxarea uterului, oprirea sângerării și prelungirea gestației, cu condiția ca embrionul/fătul să fie viabil.
În această etapă, femeii trebuie să i se asigure odihnă completă, atât fizică, cât și emoțională. Chiar și un peristaltism intestinal prea activ este periculos, așa că se recomandă o dietă alimentară, refuzând produsele care slăbesc sau provoacă flatulență. De asemenea, actul sexual este interzis. [ 14 ]
O componentă obligatorie a terapiei o reprezintă medicamentele care opresc sângerarea, reduc tonusul uterin și ameliorează durerea. Însă, atunci când se utilizează medicamente în primul trimestru de sarcină, trebuie luat în considerare riscul efectelor lor teratogene și embriotoxice. [ 15 ]
Medicamente
În majoritatea cazurilor, dezlipirea timpurie a ovulelor necesită medicație. Medicul selectează medicamentele în funcție de starea femeii însărcinate, tipul de respingere, menstruație și starea generală de sănătate.
- Terapia hormonală este adesea utilizată în cazurile de avort spontan amenințat sau inițiat. În cazurile de insuficiență a corpului galben diagnosticată anterior, se utilizează progestative: Allilestrenol, Turinal. Dar astfel de medicamente sunt contraindicate femeilor cu hiperandrogenism adrenal, așa că li se prescriu corticosteroizi: Prednisolon, Dexametazonă.
- Preparatele cu progesteron au un efect pozitiv asupra stării hormonale a femeii însărcinate și elimină riscul de avort spontan. Cel mai adesea, pacientelor li se prescrie Acetomepregenol.
- Pentru femeile cu anomalii de dezvoltare uterină, hipoplazie și hipofuncție ovariană, pe lângă gestageni, sunt prescrise estrogeni: etinilestradiol, microfolină, foliculină, dipropionat de estradiol.
- Pentru pacientele cu hipofuncție ovariană corectabilă, medicamentul Choriogonin este utilizat pe fondul terapiei cu gestageni și estrogeni.
- Când a început desprinderea cu sângerare, se utilizează Ascorutin, Dicynone și Etamsylate.
- În cazul unui avort incomplet, se poate utiliza administrarea intravenoasă de oxitocină sau prostaglandină F2 pentru a îndepărta ovulul fertilizat.
- În caz de sângerare prelungită după golirea uterului, se recomandă utilizarea de medicamente care promovează contracția organului: Metilergometrină, Ergotal, Hidrotartrat de ergotamină. Aceste medicamente se administrează subcutanat, intramuscular, lent într-o venă sau în colul uterin.
Să analizăm mai detaliat principalele grupuri de medicamente utilizate pentru respingerea ovulului fertilizat în primul trimestru de sarcină:
- Medicamente antispastice
- Papaverină
Agent antispastic miotrop. Reduce tonusul și contractilitatea mușchilor netezi. Are proprietăți vasodilatatoare și antispasmodice.
- Indicații de utilizare: spasme ale mușchilor netezi ai organelor abdominale, spasme ale tractului urinar și ale vaselor cerebrale, spasme ale vaselor periferice.
- Mod de administrare: subcutanat, intramuscular și intravenos. Doza și durata terapiei sunt determinate de medicul curant.
- Contraindicații: intoleranță la componentele medicamentului, hipotensiune arterială, comă, depresie respiratorie, glaucom, insuficiență renală, sindrom bronho-obstructiv.
- Reacții adverse: dureri de cap și amețeli, somnolență, scădere temporară a acuității vizuale, greață, tulburări intestinale, uscăciunea gurii, creșterea activității enzimelor hepatice. Aritmie, creșterea ritmului cardiac, reacții alergice cutanate, apnee. Supradozajul are simptome similare. Nu există un antidot specific, tratamentul este simptomatic.
Formă de eliberare: fiole de 2 ml, 10 bucăți per pachet.
- Nu-shpa
Un medicament cu ingredientul activ drotaverină. Are un efect antispastic puternic și de lungă durată asupra organismului. Dilată vasele de sânge și normalizează peristaltismul intestinal. Nu penetrează bariera hematoencefalică și nu are un efect negativ asupra sistemului nervos central.
- Indicații de utilizare: spasme ale mușchilor netezi de diverse etiologii și localizări, dureri de cap și tensiune, algomenoree, colită, gastrită.
- Mod de administrare: 120-240 mg pe zi, împărțit în 2-3 doze. Durata tratamentului depinde de severitatea bolii.
- Reacții adverse: dureri de cap, amețeli, tulburări ale SNC, dificultăți la defecare, greață și vărsături, tahicardie, hipotensiune arterială, reacții alergice.
- Contraindicații: hipersensibilitate la componentele medicamentului, insuficiență renală/hepatică, intoleranță la lactoză, lactație, insuficiență cardiacă.
- Supradozaj: tulburări de ritm și conducere a mușchiului cardiac. Tratamentul are ca scop menținerea funcționării normale a organismului.
Formă de eliberare: 10 comprimate per blister, 2 blistere per pachet.
- Metacină
Agent M-anticolinergic utilizat în boli cu spasme musculare netede. Prescris pentru ulcere ale tractului gastrointestinal, gastrită, colici renale și hepatice. În anesteziologie pentru reducerea secreției glandelor salivare și bronșice.
Mod de administrare: oral 20-40 mg de 2-3 ori pe zi, parenteral 0,5-2 ml soluție 0,1%. Reacțiile adverse și simptomele de supradozaj includ dificultăți la urinare, uscăciunea gurii, constipație. Metacin este contraindicat în cazurile de creștere a presiunii intraoculare și hipertrofie prostatică. Medicamentul este disponibil în două forme: comprimate a 20 mg, 10 bucăți per ambalaj, fiole a 1 ml soluție 0,1%, 10 bucăți per ambalaj.
- Baralgin
Are proprietăți antispasmodice și analgezice pronunțate. Se utilizează pentru spasme ale mușchilor netezi: spasme ureterale, dismenoree spastică, spasme stomacale și intestinale, tenesme ale vezicii urinare și alte patologii.
- Medicamentul se administrează oral, 1-2 comprimate de 2-3 ori pe zi. În cazuri deosebit de severe, Baralgin se administrează intramuscular sau intravenos.
- Contraindicații: intoleranță la componentele medicamentului, granulocitopenie, tahiaritmie, glaucom, hipertrofie prostatică, insuficiență circulatorie coronariană.
- Reacții adverse: reacții alergice. Supradozajul are simptome similare, tratamentul este simptomatic.
Formă de eliberare: comprimate a câte 20 de bucăți și fiole a câte 5 ml, câte 5 bucăți per ambalaj.
De asemenea, injectarea intramusculară a unei soluții de sulfat de magneziu 25% va ajuta la relaxarea mușchilor uterini.
- Hemostatică
- Etamsilat
Crește formarea mucopolisaharidelor în pereții capilari și crește stabilitatea acestora. Normalizează permeabilitatea acestora, îmbunătățește microcirculația și are efect hemostatic.
Stimulează formarea factorului III de coagulare a sângelui, normalizează rata de aderență plachetară. Nu afectează timpul de protrombină, nu provoacă creșterea coagulării sângelui și nu promovează formarea cheagurilor de sânge.
- Indicații de utilizare: sângerări capilare în angiopatiile diabetice. Intervenții chirurgicale în otorinolaringologie și oftalmologie, stomatologie, urologie în practica chirurgicală și ginecologică. Urgențe în hemoragii intestinale și pulmonare și diateze hemoragice.
- Mod de administrare: intravenos, intramuscular, oral, subconjunctival, retrobulbar. Doza și durata tratamentului sunt stabilite de medicul curant.
- Contraindicații: sângerări cauzate de anticoagulante. Se prescrie cu precauție pacienților cu antecedente de tromboză și embolie. Nu au fost identificate cazuri de supradozaj și reacții adverse.
Formă de eliberare: soluție 12,5% în fiole de 2 ml a câte 10, 50 de fiole per ambalaj. Comprimate de 250 mg a câte 50 și 100 de bucăți per ambalaj.
- Trenaxa
Medicament antifibrinolitic, conține substanța activă - acid tranexamic. Încetinește procesul de fibrinoliză, are efect hemostatic local și sistemic. Pătrunde bine în lichidul sinovial, creând concentrații egale cu cele plasmatice. În lichidul cefalorahidian, nivelul componentelor active este de aproximativ 10%. Acidul tranexamic nu se leagă de albuminele plasmatice. Se excretă prin rinichi nemodificat și sub formă de metaboliți.
- Indicații de utilizare: terapie pe termen scurt a hemoragiei la pacienții cu fibrinoliză generală crescută, inclusiv leziuni maligne ale pancreasului și prostatei, intervenții chirurgicale, hemoragii postpartum. Sângerări nazale, uterine și gastrointestinale, hematurie, sângerări după conizarea colului uterin, prostatectomie. Angioedem ereditar și boli alergice cutanate.
- Mod de administrare: oral 1-1,5 g de 2-3 ori pe zi. Durata tratamentului depinde de severitatea bolii.
- Reacții adverse: durere în regiunea epigastrică, greață, vărsături, tulburări intestinale, dureri de cap și amețeli, urticarie, mâncărime, tromboză, tromboembolism.
- Contraindicații: intoleranță individuală la componentele medicamentului, disfuncție renală severă, tromboflebită, hematurie macroscopică, infarct miocardic, hemoragie subarahnoidiană, risc crescut de formare a trombilor.
- Supradozaj: durere în regiunea epigastrică, greață și vărsături, hipotensiune ortostatică. Nu există un antidot specific, tratamentul este simptomatic.
Formă de eliberare: 6 comprimate pe bandă, 2 benzi pe pachet.
- Ascorutină
Reduce permeabilitatea capilară, blochează enzima hialuronidază. Previne peroxidarea lipidică a membranelor celulare. Se utilizează pentru creșterea permeabilității vasculare, hipovitaminoză și avitaminoză P.
Medicamentul se administrează câte 1 comprimat de 2-3 ori pe zi. Nu se utilizează în caz de intoleranță la componentele active. Nu au fost identificate cazuri de supradozaj și efecte secundare. Ascorutin este disponibil sub formă de comprimate a câte 10 și 50 de bucăți per ambalaj.
- Dicinonă
Agent antihemoragic. Inhibă descompunerea mucopolisaharidelor peretelui vascular, normalizează permeabilitatea acestuia în procesele patologice. Medicamentul acționează hemostatic, crește rata de formare a trombului primar. Nu afectează timpul de protrombină și nu are efect de hipercoagulare.
Devine activ în 5-10 minute după injectare și în 1-2 ore după administrarea orală. Rămâne eficient timp de 4-8 ore. În timpul tratamentului, efectul terapeutic durează 5-8 zile.
- Indicații de utilizare: sângerări parenchimatoase și capilare în timpul intervențiilor chirurgicale în otorinolaringologie, oftalmologie, stomatologie, ginecologie. Intervenții chirurgicale de urgență pentru oprirea sângerărilor acute, boli ale sistemului sanguin, diateze hemoragice.
- Mod de administrare: intravenos/intramuscular, oral. Doza și durata tratamentului sunt stabilite de medicul curant.
- Reacții adverse: dureri de cap și amețeli, amorțeală a extremităților inferioare. Greață, vărsături, arsuri la stomac, greutate în regiunea epigastrică. Scăderea tensiunii arteriale, hiperemie a pielii.
- Contraindicații: hemoragii și sângerări cauzate de supradozajul de anticoagulante, porfirie, tromboembolism, tromboză. Nu au fost înregistrate cazuri de supradozaj acut.
Formă de eliberare: comprimate de 50 și 500 mg, soluție injectabilă 5% și 12,5%.
- Sedative
- Persenie
Un medicament cu efect sedativ ușor pe bază de plante. Conține extract de valeriană și melisă. Calmează, ameliorează iritabilitatea și stresul psiho-emoțional, agitația. Îmbunătățește adormirea, dar nu provoacă somnolență în timpul zilei.
- Indicații de utilizare: nevroze, agitație psiho-emoțională, scăderea atenției, insomnie, anxietate, distonie vegetativ-vasculară. Tulburări psihosomatice în factorii de stres. Retragerea sedativelor puternice.
- Mod de administrare: oral, 2-3 capsule de 1-3 ori pe zi. Durata tratamentului este stabilită de medicul curant.
- Reacții adverse: reacții de hipersensibilitate, tendință la constipație.
- Contraindicații: intoleranță la componentele medicamentului, practică pediatrică.
- Supradozaj: slăbiciune, dureri de cap și amețeli, greață, dureri spastice la nivelul organelor interne, tremor al extremităților, midriază. Simptomele dureroase dispar de la sine în decurs de 24 de ore de la administrare.
Formă de eliberare: comprimate enterice în blistere a câte 40 de bucăți, capsule a câte 20 de bucăți per pachet.
- Novo-Passit
Un produs combinat care include guaifenesin și un complex de extracte de plante medicinale: păducel, hamei, sunătoare, melisă, floarea pasiunii, soc negru, valeriană. Are proprietăți calmante și anxiolitice. Elimină stresul mental și frica. Promovează relaxarea mușchilor netezi.
- Indicații de utilizare: iritabilitate, forme ușoare de neurastenie, anxietate, frică, oboseală, tulburări de memorie, epuizare mentală. Tulburări de somn, dureri de cap, migrenă, excitabilitate neuromusculară. Dermatoze, boli gastrointestinale funcționale, distonie vegetativ-vasculară.
- Mod de administrare: siropul și comprimatele se administrează oral. Doza și durata tratamentului sunt determinate de medic, individual pentru fiecare pacient.
- Reacții adverse: dureri de cap și amețeli, oboseală, scăderea concentrației, greață, vărsături, arsuri la stomac, slăbiciune musculară, mâncărime, constipație.
- Contraindicații: slăbiciune musculară, hipersensibilitate la componentele medicamentului, tulburări gastrointestinale severe, practică pediatrică.
Formă de eliberare: soluție pentru administrare orală în flacoane de 100 ml, 10 comprimate într-un blister.
Ca sedativ, puteți folosi o infuzie de rădăcină de valeriană sau de iarbă de motherwort, câte 1 lingură de trei ori pe zi. Ceaiurile și decocturile pe bază de mentă, melisă și mușețel vor fi utile.
- Agoniști adrenergici care au un efect inhibitor asupra activității contractile a miometrului.
- Partusisten
Un agent tocolitic din grupa farmacologică a stimulentelor beta2-adrenergice. Mecanismul său de acțiune este similar cu cel al fenoterolului.
- Indicații de utilizare: amenințare cu naștere prematură. Nu are un efect negativ asupra fătului și copilului.
- Mod de administrare: intravenos prin perfuzare 0,5 mg în 250-500 ml soluție de glucoză 5%. Oral 5 mg la fiecare 2-3 ore, doza zilnică maximă 40 mg. Durata tratamentului este de 1-3 săptămâni.
- Reacții adverse: tahicardie, tremor al extremităților, scăderea tensiunii arteriale, transpirații, greață și vărsături, slăbiciune musculară.
- Contraindicații: aritmie cardiacă, malformații cardiace, tireotoxicoză, glaucom.
Formă de eliberare: comprimate de 0,5 mg și fiole de 0,025 mg.
- Fenoterol
Agent adrenomimetic, stimulează beta-adrenergicii uterini și bronhiilor. Se utilizează pentru ameliorarea atacurilor de astm bronșic, emfizem pulmonar, bronșită astmatică spastică. Metoda de administrare și dozajul sunt individuale pentru fiecare pacient, prin urmare, acestea sunt selectate de medicul curant.
Reacțiile adverse includ tremor al extremităților, tahicardie, anxietate crescută, oboseală, transpirații, dureri de cap. Reducerea dozei este indicată pentru tratament.
Medicamentul este contraindicat în aritmii cardiace, ateroscleroză severă. Fenoterolul este disponibil sub formă de comprimate de 5 mg, fiole injectabile de 0,5 mg și, de asemenea, sub formă de aerosol de 15 ml (300 de doze unice).
- Ritodrină
Un medicament al cărui mecanism de acțiune este similar cu fenoterolul, salbupartul și alte beta2-adrenomimetice. Relaxează mușchii uterini. Este utilizat ca agent tocolitic în cazul amenințării cu întreruperea prematură a sarcinii.
- Mod de administrare: oral 5-10 mg de 3-6 ori pe zi. Durata tratamentului este de 1-4 săptămâni. Dacă există suspiciunea de dezlipire a ovulului în stadiile incipiente, medicamentul se administrează intravenos. 50 mg de medicament se diluează în 500 ml de soluție izotonică de clorură de sodiu și se administrează picătură cu picătură (10-15 picături pe minut).
- Reacții adverse: creșterea ritmului cardiac, tremor al extremităților, slăbiciune musculară, transpirație crescută, greață și vărsături, scăderea tensiunii arteriale. Simptomele dureroase sunt reduse prin administrarea intravenoasă a 30 mg de Verapamil.
- Contraindicații: tulburări de ritm cardiac, boli tiroidiene, malformații cardiace, creșterea presiunii intraoculare.
Formă de eliberare: fiole de 10 mg și comprimate de 5 mg.
- Agenți hormonali
- Utrojestan
Un medicament cu substanța activă – progesteron natural micronizat. Administrat în organism, acesta normalizează transformările secretorii din mucoasa uterină. Promovează tranziția endometrului din faza proliferativă în faza secretorie. În timpul sarcinii, reduce contractilitatea și excitabilitatea miometrului și a trompelor uterine. Stimulează transformările în elementele terminale ale glandelor mamare. [ 16 ]
- Indicații de utilizare: medicamentul este utilizat pe cale orală pentru infertilitate din cauza insuficienței corpului galben, tulburărilor ciclului menstrual, mastopatiei și sindromului premenstrual.
- Administrarea intravaginală a capsulelor este indicată pentru menținerea fazei luteale a menstruației, ca terapie de substituție hormonală pentru menopauza prematură. Este prescris pentru infertilitate cauzată de insuficiența corpului galben, pentru prevenirea fibroamelor uterine și a endometriozei. Medicamentul este eficient în cazul avortului iminent și pentru tratamentul pierderii obișnuite de sarcină din cauza deficitului de progesteron.
- Mod de administrare: comprimatele se administrează oral, în doză de 200-300 mg pe zi, împărțite în două doze. Capsulele se introduc adânc în vagin, cu o doză selectată de medicul curant. În caz de avort spontan și în tratamentul preventiv al avortului spontan obișnuit, se utilizează intravaginal 400-800 mg.
- Reacții adverse: sângerări intermenstruale, dureri de cap și amețeli, somnolență, reacții de hipersensibilitate. Supradozajul are simptome similare, tratamentul este simptomatic.
- Contraindicații: sângerări din tractul genital, tendință la tromboză, avort incomplet, leziuni maligne ale organelor reproducătoare și glandelor mamare, porfirie. Nu se utilizează în caz de disfuncție hepatică severă, reacții alergice la componentele medicamentului. [ 17 ]
Formă de eliberare: comprimate 100 mg, 30 de bucăți într-un blister, capsule pentru administrare intravaginală 200 mg, 14 bucăți într-un ambalaj.
- Duphaston
Medicament cu substanța activă – didrogesteron (analog al progesteronului natural). Nu are efecte estrogenice, corticoide sau androgenice. Nu perturbă termogeneza și nu afectează procesele metabolice. Acționează selectiv asupra receptorilor de progesteron ai mucoasei uterine. Nu afectează ovulația foliculară.
- Indicații de utilizare: deficit endogen de progesteron, amenințare de avort, pierdere obișnuită a fătului, sindrom premenstrual. Terapie de substituție hormonală, sindrom menopauză.
- Mod de administrare: în caz de amenințare de avort spontan, se administrează 40 mg o dată pe zi, apoi 10 mg la fiecare 8 ore timp de 1 săptămână. Doza se reduce apoi, dar dacă există o nouă amenințare de avort spontan, dozele se reia. Medicamentul poate fi administrat până în săptămâna 12-20 de gestație. În caz de sângerare disfuncțională, se administrează 10 mg de două ori pe zi în combinație cu etinilestradiol 0,05 mg. Când se planifică o sarcină sau un avort spontan obișnuit - 10 mg de două ori pe zi, între zilele 11 și 25 ale ciclului menstrual.
- Reacții adverse: în cazuri rare se pot dezvolta sângerări. Se poate dezvolta hipersensibilitate la medicament.
- Contraindicații: intoleranță la didrogesteron sau la alte componente ale medicamentului, sindromul Rotor și sindromul Dubin-Johnson. Nu s-au înregistrat cazuri de supradozaj.
Formă de eliberare: comprimate pentru administrare orală.
Conform statisticilor, cu tratament la timp, aproximativ 80% din cazurile de respingere a formațiunii fetale se încheie cu recuperarea pacientei fără complicații. Dacă se solicită asistență medicală tardiv, menținerea sarcinii este imposibilă. În cazul golirii incomplete a cavității uterine, se efectuează chiuretajul chirurgical al produselor de concepție. Durata tratamentului este individuală pentru fiecare pacientă, dar în medie este de cel puțin 10-14 zile. [ 18 ]
Vitamine
Terapia cu vitamine este o componentă esențială a tratamentului pentru orice boală sau afecțiune patologică. Vitaminele sunt recomandate la începutul sarcinii și în timpul detașării de ovule. Cel mai adesea, femeilor li se prescriu următoarele substanțe benefice:
- Vitamina E
Tocoferolul îmbunătățește funcțiile reproductive, așadar este prescris pentru o concepție reușită. Are proprietăți antioxidante, normalizează sistemul nervos, protejează împotriva stresului. Promovează dezvoltarea normală a fătului în primul trimestru și este responsabil pentru sistemul nervos central al bebelușului, protejând împotriva factorilor de mediu negativi. [ 19 ]
Vitamina E trebuie administrată după consultarea medicului. Acest lucru se datorează riscului de a dezvolta reacții alergice și tulburări gastrointestinale. Tocoferolul este disponibil sub formă lichidă și în capsule care se administrează oral. În stadiile incipiente, vitamina se administrează în doză de 200 mg pe zi, împărțită în două doze. Durata tratamentului nu trebuie să depășească 1 lună. [ 20 ], [ 21 ]
- Acid folic
Vitamina B9 aparține grupului de substanțe antianemice solubile în apă. Stimulează hematopoieza, participă la formarea eritrocitelor, leucocitelor și trombocitelor. Promovează absorbția fierului. Acidul folic participă la sinteza aminoacizilor ADN și ARN, menținând niveluri normale de homocisteină și la maturarea ovulului. [ 22 ]
Vitamina B9 stimulează funcția creierului, îmbunătățește memoria și starea de spirit. Normalizează nivelurile hormonale feminine. Administrarea vitaminei înainte de concepție și în primul trimestru de sarcină reduce riscul de a dezvolta patologii la făt. [ 23 ]
Deficitul de acid folic poate provoca dezlipirea placentei și avort spontan. Crește probabilitatea apariției defectelor și anomaliilor congenitale la făt, cum ar fi defectele de tub neural, palatoschizisul etc. Acidul folic se administrează în doză de 0,4 mg pe zi. O supradoză a medicamentului provoacă o excitabilitate crescută, tulburări gastrointestinale și modificări funcționale ale rinichilor. [ 24 ]
- Magneziu B6
Magneziul este implicat în numeroase procese biochimice din organism. Substanța normalizează funcționarea sistemelor imunitar, nervos și muscular, accelerează procesele metabolice și promovează, de asemenea, refacerea țesutului osos. În timpul sarcinii, necesarul organismului pentru acest microelement crește de 2-3 ori. [ 25 ]
Deficitul de magneziu B6 are un impact negativ asupra sănătății femeilor și a dezvoltării fătului. Acest lucru poate duce la malformații ale articulațiilor și ale valvei mitrale a inimii. Riscul de avort spontan și naștere prematură crește. Doza vitaminei și durata utilizării acesteia sunt determinate de medicul curant, individual pentru fiecare pacientă.
Tratament de fizioterapie
Dacă există riscul de desprindere a ovulului în stadiile incipiente ale sarcinii, femeii i se poate prescrie fizioterapie. Un astfel de tratament are ca scop eliminarea amenințării întreruperii sarcinii și reducerea încărcăturii medicamentoase asupra organismului.
Cel mai adesea, pacienților li se prescriu proceduri de fizioterapie care afectează contractilitatea uterului, mecanismele centrale sau periferice.
Tratamentul fizioterapeutic este indicat în următoarele cazuri:
- Riscul de avort spontan.
- Toxicoză precoce cu greață și vărsături.
- Gestoză.
- Retard în creșterea fetală.
- Sarcină post-termen.
- Divergența oaselor pubiene.
- Lactostaza, endometrita postpartum.
În cazul unei amenințări de respingere a formațiunii fetale, se utilizează următoarele proceduri de fizioterapie:
- Galvanizare endonazală.
- Electroforeza magneziului cu curent modulat sinusoidal.
- Inductotermia zonei renale.
- Electrorelaxarea uterului folosind curent sinusoidal alternativ.
Dacă cauza dezlipirii este insuficiența istmico-cervicală, atunci terapia medicamentoasă și fizioterapia sunt metode auxiliare. Principala metodă de tratament este corecția chirurgicală.
Remedii populare
Tratamentele alternative pentru dezlipirea de ovule sunt în majoritatea cazurilor ineficiente și chiar periculoase. Însă unele femei recurg în continuare la terapia populară. Să analizăm cele mai sigure metode bazate pe plante medicinale:
- Turnați 500 ml de apă clocotită peste o lingură de scoarță de viburnum și fierbeți la foc mic timp de 10 minute. Răciți și strecurați. Luați ½ cană de 3 ori pe zi.
- Măcinați și combinați 100 g de plantă uscată de coada-șoricelului și 50 g de plantă de troscot. Luați pulberea din plantă câte o jumătate de linguriță de 3 ori pe zi, cu 30 de minute înainte de mese.
- Luați 5 g de frunze sau rădăcini proaspete de păpădie. Turnați apă clocotită peste ele și fierbeți timp de 5-7 minute la foc mediu. Luați 50 ml de 3 ori pe zi.
- Amestecați sunătoare proaspătă și flori de gălbenele în proporții egale. Turnați 250 ml de apă clocotită și lăsați la infuzat 30-40 de minute. Strecurați și luați 2 pahare pe zi, adăugând o lingură de miere.
Toate rețetele de mai sus sunt utilizate atunci când există riscul unui avort spontan în primul trimestru. Înainte de a utiliza metodele medicinei tradiționale, trebuie să consultați medicul și să obțineți permisiunea acestuia.
Tratament pe bază de plante
Plantele medicinale sunt o altă abordare alternativă pentru tratarea întreruperii sarcinii la începutul sarcinii.
Pentru a preveni avortul spontan, se pot folosi următoarele rețete din plante medicinale:
- Luați 2 părți de erizipel, flori de gălbenele și iarbă de angelică. Combinați-le cu 1 parte de frunze de urzică și rizomi de potiluț. Turnați 500 ml de apă clocotită peste două linguri de amestec și lăsați la infuzat timp de 3 ore. Strecurați și luați ½ cană de 3 ori pe zi, cu 30 de minute înainte de mese.
- Turnați 1 litru de apă peste trei linguri de gălbenele (frunze și inflorescențe) și puneți la foc mediu. Lichidul trebuie să fiarbă până la jumătate. Strecurați decoctul răcit și luați 50 ml de 2-3 ori pe zi înainte de mese.
- Luați 3 părți de rădăcini de lemn dulce și de elecampane, adăugați 2 părți de coacăze negre. Amestecați bine ierburile și combinați-le cu 1 parte de rădăcini de potifolia și urzică. Turnați 250-300 ml de apă clocotită peste 2-3 linguri de amestec, fierbeți la foc mediu timp de 20-30 de minute. Lăsați să se răcească, strecurați și luați ½ cană de 3 ori pe zi înainte de mese.
Înainte de a utiliza rețetele de mai sus, trebuie să consultați medicul și să vă asigurați că nu există reacții alergice la ingredientele din plante din rețete.
Homeopatie
O metodă alternativă de tratare a avortului spontan în primele luni de sarcină este homeopatia. Dacă există riscul unui avort spontan, se pot utiliza următoarele preparate homeopate:
- Aconit – amenințarea cu avortul după o experiență nervoasă, stres, acces de furie.
- Arnică – respingerea ovulului fertilizat după o leziune, sângerare severă.
- Belladonna – durere persistentă în abdomenul inferior și spate, secreții abundente cu sânge.
- Caulophyllum – avort spontan obișnuit, senzații dureroase în spate și abdomen. Contracții ale uterului cu scurgeri sanguine ușoare.
- Mușețel - avort după o excitație nervoasă puternică.
- Cimicifuga – durere ascuțită în abdomenul inferior.
- Sabina – scurgeri abundente cu sânge. Durere de spate, care se extinde în abdomenul inferior.
- Secale – risc de desprindere, sângerare abundentă, durere severă.
- Sepia – dureri ascuțite și slăbiciune, spasme musculare.
- Viburnum – antecedente de avorturi spontane, dureri abdominale, de spate și de șolduri.
Toate medicamentele și dozajul acestora sunt selectate de un medic homeopat, evaluând starea pacientului.
Tratament chirurgical
În caz de avort spontan incomplet, avort septic și sângerări masive, este indicat tratamentul chirurgical. Înainte de operație, se efectuează o ecografie, care dezvăluie rămășițele ovulului fertilizat în cavitatea uterină. În funcție de rezultatele ecografiei, pot fi prescrise următoarele tipuri de chiuretaj:
- Chiuretaj prin aspirație – rămășițele embrionului sunt mici și pot fi aspirate cu un vacuum. [ 26 ]
- Chiuretaj - fătul a murit, dar nu a ieșit complet din uter.
Tratamentul se efectuează sub anestezie generală sau locală. Pentru operație se folosesc instrumente speciale, prin deschiderea colului uterin și îndepărtarea stratului superior al endometrului. Procedura durează aproximativ 15-25 de minute. După aceea, pacienta petrece câteva ore sub supraveghere medicală și, dacă nu există complicații, se întoarce acasă.
După chiuretaj, pot apărea următoarele complicații, dintre care unele sunt normale:
- Durere moderată în abdomenul inferior, similară durerilor menstruale. Durează de la câteva ore până la câteva zile și nu necesită tratament.
- Secreții abundente cu sânge. În mod normal, nu durează mai mult de 10 zile. Dacă sângerarea persistă mai mult timp, poate fi un semn de spasm cervical și necesită tratament suplimentar.
- Risc de infecție și dezvoltare a sepsisului.
- Risc de extracție incompletă a resturilor de țesut fetal. Provoacă pierderi severe de sânge și necesită intervenție chirurgicală urgentă.
- Risc de deteriorare a colului uterin sau a corpului uterin în timpul intervenției chirurgicale. Acțiunile incorecte ale chirurgului pot duce la perforarea uterului sau la ruptura țesuturilor acestuia.
Țesuturile obținute în urma operației după un avort spontan sunt trimise pentru examinare histologică. Acest lucru este necesar pentru a confirma sarcina intrauterină, a exclude sarcina ectopică, boala trofoblastică.
Pentru a minimiza riscul de avorturi spontane în viitor, ar trebui să fiți supusă unui examen medical complet. Acest lucru va ajuta la determinarea cauzelor respingerii formațiunii fetale și la eliminarea acestora.
Profilaxie
Nu există metode specifice pentru prevenirea dezlipirii ovulului în primele luni de sarcină. Pentru a reduce riscul de a dezvolta defecte de tub neural la făt, care pot provoca avorturi spontane, se recomandă administrarea de acid folic în timpul planificării sarcinii și în primul trimestru.
Planificarea concepției este de o importanță considerabilă. În pregătirea pentru sarcină și pentru a reduce riscul de avort spontan, viitorii părinți ar trebui să fie supuși unui examen medical și să efectueze o serie de teste:
- Analize pentru boli cu transmitere sexuală și boli infecțioase.
- Teste genetice.
- Examinarea sistemului reproducător.
- Ecografia organelor pelvine la femei.
- Determinarea biocompatibilității soților și alte teste.
Vizitele regulate la ginecolog și înregistrarea la timp la clinica prenatală sunt, de asemenea, o metodă preventivă. Consultația medicală și screening-urile precoce vă permit să evaluați starea sarcinii în curs.
Viitoarei mame i se recomandă o dietă echilibrată, activitate fizică moderată și un stres minim. De asemenea, ar trebui să renunțe la obiceiurile proaste care au un impact negativ atât asupra corpului feminin, cât și asupra dezvoltării fătului.
Prognoză
Desprinderea ovulului la începutul sarcinii are un rezultat favorabil. În cazul unui avort spontan, riscul de întrerupere a următoarei sarcini este de aproximativ 20%. Dacă o femeie are două avorturi spontane la rând, se efectuează un examen complet pentru a identifica cauzele acestei anomalii.
Nu uitați de reabilitarea psihologică. După un avort spontan, o femeie se confruntă cu stres și depresie severă, așa că are nevoie de terapie de reabilitare. Puteți planifica o nouă sarcină nu mai devreme de 6-12 luni. Este foarte important să excludeți toți factorii care au dus la un avort în trecut.

